脑小血管病:小卒中,大麻烦
时间:2022-12-13 21:00:55 热度:37.1℃ 作者:网络
众所周知,脑血管疾病已成为导致全球社会各界人士关注的疾病之一。除大血管疾病外,近年来国际会议热点议题引出了脑小血管病(cerebral small vessel diseases,CSVD),逐渐认识到CSVD对健康的危害性。CSVD约占缺血性卒中的20-30%,流行病学显示CSVD是与年龄密切相关的疾病,所以,CSVD逐渐导致许多老年人出现认知、精神和肢体功能障碍,并且增加了卒中的发生。随着神经影像学技术的普及和广泛应用,大量的CSVD被识别和发现,这对于CSVD的防治具有重要意义。
 01脑小血管病概念
01脑小血管病概念
脑小血管病(Cerebral small vessel diseases,CSVD)以多发腔隙性梗塞灶和白质病变为主要脑部损害,以皮质下为主要病变部位,又被称为皮质下缺血性血管病(Subcortical ischemic vascular disease,SIVD)。顾名思义CSVD是指脑内小血管病变导致的疾病,包括小动脉,微动脉,毛细血管和小静脉疾病,是从神经解剖角度进行定义的,因此CSVD又称作脑微小血管疾病。目前临床上广泛认为的CSVD实际是指脑小动脉及微动脉血管病。所以,CSVD指累及直径30-800 µm范围内,没有侧支吻合的解剖终末动脉的病理过程。CSVD病变微小动脉的直径主要分布在100-400µm之间,其供血区域在脑深部白质及脑干。国内学者认为CSVD主要是累及的是直径为30-300µm脑内皮质/穿髓小动脉,这些血管只有内皮和少量平滑肌,没有外膜。在国际上则认为CSVD有两种类型:第一种是直径为200-800µm的穿通动脉,在其起源或近端有粥样斑块形成,导致小动脉闭塞,影像学表现为单个或一些大的腔隙性脑梗死不伴白质疏松。第二种是直径为40-200µm,弥漫性小穿通动脉病变,影像学表现为小的腔隙性脑梗死伴白质疏松。CSVD临床主要特征为静止性或无症状性脑梗死、各种腔隙综合征和血管性认知功能损害。临床上CSVD主要分为腔隙性脑梗死、Binswanger病、脑白质疏松症、微出血和血管周围间隙扩大。
02年龄和高血压是CSVD发生的独立危险因素
与大血管病发病机制不同,大血管病变主要是动脉粥样硬化斑块,脑组织损伤表现为脑梗死,临床上主要表现为急性的脑组织损伤症状学,发生了急性且显著的神经功能缺损症状和体征。大血管病的发生有许多危险因素,比如年龄、高血压、高脂血症、吸烟、糖尿病等。而小血管病的发病机制与大血管病截然不同,现在已知的小血管病的危险因素主要是年龄和高血压。大量研究均证实CSVD随年龄增长发生率增高,尤其是伴有高血压的患者。
因为,年龄和高血压可以引发小动脉管壁病变可导致缺血性病变,比如管壁脂肪玻璃样变、纤维素样坏死、管壁玻璃样变、闭塞梗死、狭窄缺血;年龄和高血压可以导致小动脉管壁病变可导致出血性病变,如管壁脂肪玻璃样变、纤维素样坏死、淀粉样物质在管壁沉积等;年龄和高血压可以导致毛细血管密度降低、血管迂曲或细线样血管可导致慢性缺血。小动脉管壁病变最终导致腔隙性脑梗死、脑白质病变、脑微出血、血管周围间隙扩大等。
由于小血管病的症状发生缓慢和隐匿性,即使出现组织损伤后,有相当一部分病人并不出现临床症状,随着时间的推移有一部分可以表现为认知功能障碍、缺血性脑卒中、脑出血、步态异常和老年情感障碍。
03影像学诊断和分类
根据影像学表现,CSVD主要分为腔隙性脑梗死、Binswanger病、脑白质疏松症、脑微出血和血管周围间隙扩大五类。
腔隙性脑梗死(lacunar infarction ):腔隙性脑梗死是脑白质及脑干穿通动脉病变和闭塞,导致缺血性微梗死,缺血、坏死和液化脑组织由吞噬细胞移走形成腔隙。梗死灶较小,直径一般不超过1.5厘米。这种梗死多发生在脑的深部,多位于底节、内囊、丘脑、脑桥、少数位于放射冠及脑室管膜下区,尤其是基底节区、丘脑和脑桥。由于深穿支动脉供血范围有限,所以单一支的阻塞只引起很小范围脑组织的缺血坏死,即形成所谓的腔隙。本病常见于中老年人,高血压是其主要危险因子。临床症状主要有头晕、头痛、肢体麻木、眩晕、认知功能损害、反应迟钝、障碍精神症状等,主要临床体征为:语速迟慢,语调语音变化,轻度的中枢性面瘫,偏侧肢体轻瘫或感觉障碍,部分锥体束征阳性。其影像学表现如下(图1):

图1腔隙性脑梗死(Lacunarinfarcts):MRI-T2脑深部的微小动脉发生闭塞,引起脑组织缺血性软化病变,经慢性愈合后所形成的不规则腔隙。其病变范围一般为2-20毫米,其中以2-4毫米者最为多见。
Binswanger病(Binswanger’s disease, BD ): 又称皮质下动脉硬化性脑病 ( Subcortical arteriosclerotic encephalopathy ), 1894年首先由Binswanger报道。其临床特点为伴有高血压的中老年人进行性痴呆、病理为大片脑白质脱髓鞘而弓状纤维保留及明显的动脉硬化[。BD不是一组独立疾病,而是由限定性特征性病因所引起的一组具有独立特点的常见临床综合征。BD的主要病理改变在脑室周围深部白质。表现为白质萎缩、变,这些改变因出现在脑室周围区域,使脑室扩大并呈显脑积水特征。
BD的CT表现分为3型:Ⅰ型病变局限于额角与额叶,尤其是额后部;Ⅱ型病变围绕侧脑室体、枕角及半卵圆中心后部;Ⅲ型病变环绕侧脑室,弥漫于整个半球。根据MRI脑室周围高信号(Periventricular hyperintensities, PVH),BD分为5型:0型未见PVH;Ⅰ型为小灶性病变仅见于脑室的前区和后区,或脑室的中部;Ⅱ型侧脑室周围局灶非融合或融合的双侧病变;Ⅲ型脑室周围T2加权像高信号改变呈月晕状,包绕侧脑室,且脑室面是光滑的;Ⅳ型弥漫白质高信号累及大部或全部白质,边缘参差不齐。其影像学表现特征如下(图2):

图2Binswanger病:MRI显示脑室周围高信号,脑室周围局灶非融合或融合的双侧病变,弥漫白质高信号累及大部或全部白质,边缘参差不齐,脑室扩大并呈显脑积水特征。
脑白质疏松症:脑白质疏松症( Leukoaraiosis, LA ) 是多种不同病因引起的一组以脑室周围及半卵圆中心区脑白质的弥漫性斑点状或斑片状缺血改变为主的临床综合征。最早是由加拿大神经学家Hachinski于1987年提出的一个影像学诊断术语。LA可见于脑血管病、糖尿病、阿尔茨海默等多种疾病,并且在正常老年人中也占有一定的比例。鉴别LA与BD病因不等同,病理虽有相仿,也不等同,如LA的白质异常可很轻微或变化不一。BD所具有的三主征(高血压、卒中发作、慢性进行性痴呆),LA一般不完全具备,甚至轻型LA一个也不具备。以往对LA的临床表现认识极不统一,尤其是很多学者将BD与LA白质异常相混淆,给临床认识和诊断带来极大困难。
LA的主要影像学表现(图3):CT标准:①主要显示脑室周围有两处或多处斑片状、条索状低密度影,但多不大片融合;②一般无脑室周围白质明显萎缩,无双侧脑室扩大;③少见基底节区单发或多发性脑梗死或腔梗。MRI标准:①主要显示脑室周围有两处或多处点状、斑片状或条索状长T1长T2异常信号,多不大片融合,但较CT显示更清楚,白质异常面积更大;②一般无脑室周围白质明显萎缩,无双侧脑室扩大;③少见基底节、丘脑、脑干的腔梗及脑梗死灶。
 图3脑白质疏松症( Leukoaraiosis ):MRI显示多处点状、斑片状或条索状长T1长T2异常信号,多不大片融合,一般无脑室周围白质明显萎缩,无双侧脑室扩大。
图3脑白质疏松症( Leukoaraiosis ):MRI显示多处点状、斑片状或条索状长T1长T2异常信号,多不大片融合,一般无脑室周围白质明显萎缩,无双侧脑室扩大。
脑微出血(cerebralmicrobleeds, CMBs):是脑内微小血管病变所致、以微量出血为主要特征的一种脑实质亚临床损害。好发于皮质、皮质下白质、基底节、丘脑、脑干、小脑。微出血后局部沉积的含铁血黄素物质具有磁敏感性效应,在进入磁场后出现局部磁共振信号的迅速衰减,在磁共振T2加权梯度回波序列(Gradient-echoT2-weighted MRI, GRET2*)或磁敏感成像(Susceptibilityweighted imaging, SWI)上表现为均匀一致的2-10mm的圆形或卵圆形低信号或信号缺失,病灶周边无水肿。随着GRET2*和磁敏感加权成像的应用,CMBs已成为近年来脑血管病领域的研究热点。深部或幕下CMBs与动脉粥样硬化性微血管病有关,局限在脑叶的CMBs与脑淀粉样血管病相关。其影像学表现如下(图4):
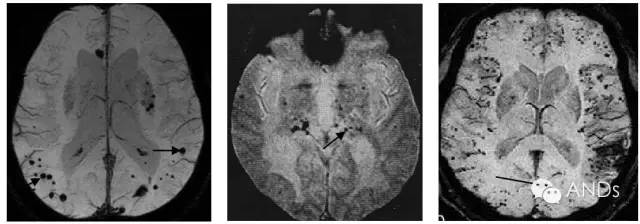 图4脑微出血(cerebralmicrobleeds):在磁共振T2加权梯度回波序列(Gradient-echoT2-weighted MRI, GRET2*)或磁敏感成像(SWI)上表现为均匀一致的2-10mm的圆形或卵圆形低信号或信号缺失。
图4脑微出血(cerebralmicrobleeds):在磁共振T2加权梯度回波序列(Gradient-echoT2-weighted MRI, GRET2*)或磁敏感成像(SWI)上表现为均匀一致的2-10mm的圆形或卵圆形低信号或信号缺失。
血管间隙扩大(Enlargedperivascular spaces):血管周围间隙,即Virchow-Robin腔(VRS),是神经系统内的正常解剖结构,也有称之为血管周围淋巴间隙,是指围绕脑穿通动脉和小动脉血管周边的间隙。血管周围间隙通常直径为3mm,有时可达15mm。VRS的增多和扩大与多种神经疾病有着密切的关系,血管周围间隙扩大典型的影像学表现为T2高信号、T1和FLAIR低信号(图5)。与皮层梗死相比,其与深部脑梗死的相关性更大,与小血管病相关,所以,血管间隙扩大属于脑小血管病临床表现之一。
 图5血管间隙扩大(Enlargedperivascular spaces):T1加权MRI显示点状或线性低信号特征,T2加权MRI显示点状或线性高信号特征。
图5血管间隙扩大(Enlargedperivascular spaces):T1加权MRI显示点状或线性低信号特征,T2加权MRI显示点状或线性高信号特征。
04小卒中,大麻烦
在医学界,CSVD常常被命名为“小卒中(Little strokes)”。由于绝大多数CSVD临床症状的隐匿性和病程进展的缓慢性,所以,又被称为“亚临床卒中(Subclinicalstrokes)”、“无症状性卒中( Asymptomatic strokes )”或者“静息性卒中(Silent strokes)”。CSVD通常临床症状体征轻微,容易被患者、家属甚至医生忽视。由于没有严重的后果发生,在其防治上往往不被重视。近年来,大量研究均证实CSVD虽然症状“小”,但其危害性“大”。CSVD现在已是国际医学界研究的前沿和热点之一,2008世界卒中日主题:“Little Strokes, Big Trouble”,即“小卒中大麻烦”。“小卒中”一个不能忽略的问题,全球关注度日益增加。
危害性广大:我国更是小卒中大国,中国现有卒中患者约950万,其中小卒中患者约有3750万,我国年龄超过45岁的人发生小卒中的概率是1/10,其中鹿特丹研究统计表明小卒中是卒中的5倍。因此,CSVD危害的群体广大。同时,CSVD增加死亡风险,长期生存率低,卒中复发率高,CSVD相关的卒中预后更差。脑微出血显著增高老年人死亡率,荷兰研究证明CMBs病变大于1处的患者卒中相关死亡率是无CMBs者的6倍。CMBs患者卒中复发风险增高,2年随访显示CMBs患者的卒中复发风险显著高于无脑微出血患者[7]。研究也显示2-4年后,CSVD可使卒中风险增加2-10倍。所以,CSVD不仅增加患者死亡风险、卒中风险,增加症状性卒中和死亡上的大麻烦,而且CSVD预后较差,更会增加认知功能损害和痴呆风险的发生。
与认知功能损害/痴呆联系密切:大量临床研究显示CSVD与与认知功能损害/痴呆有着密切联系[22]。有报道阿尔茨海默病患者中30%有CSVD;老年期抑郁者中1/3为CSVD,是抑郁发生的重要原因;血管性认知功能损害人群中绝大多数有CSVD,血管性痴呆人群中一半以上有CSVD。病理学上,认知功能损害/痴呆患者常见血管和小血管病变共存。脑白质病变越严重,认知功能下降越快。总而言之,CSVD是导致血管性认知功能损害/痴呆的最主要原因。
诊断上麻烦:CSVD的诊断在很大程度上依赖于影像学资料,尤其是MRI的检查。对于脑微出血的确诊更需要特别的MRI检查:磁共振T2加权梯度回波序列(Gradient-echoT2-weighted MRI, GRET2*)或磁敏感成像(SWI)。由于不同层次医院,尤其是基层医疗单位不能开展MRI检查,对于CSVD的诊断更是困惑。也会导致在CSVD的及时诊断和有效防治上一筹莫展,无可奈何。
防治上麻烦:CSVD的根本病因是微小血管病变,主要表现就是小动脉硬化的早期征候。所以,CSVD症状轻微,但其危害较大,后果不容小觑。由于其诊断上的困难性和当下对于CSVD的认识度不够,我们不仅要克服CSVD快速准确诊断上的落后性,更不能忽视其在其防治上宣教的重要意义。更为困惑的是,对于CSVD的治疗,目前没有一个统一的标准,所以,在CSVD的治疗还有待进一步探究。


