从忽视到识别:呼吸机反向触发现象的历史演变
时间:2024-05-25 23:00:47 热度:37.1℃ 作者:网络
总结
呼吸机异步现象在临床治疗中非常常见,并且与延长的机械通气时间和增加的死亡率密切相关。反向触发(Reverse Triggering, RT)是其中一种异步形式,指的是在机械通气开始后,患者的吸气努力似乎是由呼吸机的充气触发的。这种现象在2013年被Akoumanaki等人首次描述,并发现在镇静患者中发生率较高。RT的诊断通常需要食管压力(Pes)或膈肌电活动(EAdi)的直接测量,但也可以通过呼吸机的流量和压力波形间接诊断。
本研究通过系统回顾,分析了1950年至2017年间的文献,以确定RT在之前发表的文献中的未检测率。研究者搜索了PubMed、EMBASE和Cochrane数据库,关键词与异步相关,以找到包含呼吸机波形的论文。研究结果显示,从1977年至今,共发表了65篇相关论文,包含181个呼吸机波形。专家确定了21例“可能”RT和25例“确定”RT。2013年之前的波形中有18.8%有RT证据,大多数案例发表于2000年之后。54%的RT病例归因于不同的现象,且2013年之前,一些已识别的RT病例已经使用不同的术语描述过。2013年之后,归因于不同现象的RT病例有所减少,但仍有60%的“可能”RT被漏诊。
创新点分析
-
该研究首次系统回顾了呼吸机波形,以确定RT在已发表文献中的未检测率。
-
研究分析了2013年RT被命名前后以及2000年引入低潮气量通气前后的病例,以检查通气策略变化与RT出现的时间关系。
专业看法与行业展望
-
RT的识别和诊断对于改善患者的呼吸机同步性和临床预后至关重要。
-
随着对RT认识的提高,未来可能会开发出更精确的监测技术和更有效的管理策略。
-
研究指出,即使在2013年之后,RT的诊断仍然存在挑战,特别是在没有Pes或EAdi监测的情况下,这表明需要进一步提高临床医生对RT的认识和诊断能力。
2013 年,反向触发 (RT) 被描述为患者与呼吸机异步的一种形式,其中患者的呼吸努力跟随机械充气。诊断需要食管压力 (P es ) 或膈肌电活动 (EA di ),但 RT 也可以使用标准呼吸机波形进行诊断。
假设
我们想知道(1)RT 在文献数据中出现但未被发现的频率有多高,尤其是在 2013 年之前;(2)它是否会在 2000 年以后潮气量较小的时代更为普遍。
方法
我们搜索了 PubMed、EMBASE 和 Cochrane 临床对照试验中心注册库,搜索时间范围从 1950 年到 2017 年,关键词与异步相关,以找到包含呼吸机波形的论文,如果存在,则预计显示 RT。专家标记波形。当 P es或 EA di出现在追踪图中时,确定为“确定”RT,当仅存在流量和压力波形时,确定为“可能”RT。将专家评估与作者对波形的描述进行了比较。
结果
我们找到了 1977 年至今发表的 65 篇相关论文,其中包含 181 个呼吸机波形。专家确定了21例“可能”RT和25例“确定”RT。2013 年之前的波形中有 18.8% 有 RT 证据。大多数案例发表于 2000 年之后(之前 1 个,之后 45 个,p = 0.03)。54% 的 RT 病例归因于不同的现象。2013 年之前,已经使用不同的术语描述了一些已识别的 RT 病例(最早于 1997 年)。虽然 2013 年之后归因于不同现象的 RT 病例有所减少,但仍有 60% 的“可能”RT 被漏诊。
结论
RT 早在 1997 年就出现在文献中,但大多数病例是在 2000 年引入小潮气量通气后发现的。2013 年之后,未发现的病例数量有所减少,但 RT 仍然经常被漏诊。
先前摘要
反向触发,文献中遗漏的现象。加拿大重症监护论坛 2019 摘要。Can J Anesth/J Can Anesth 67(增刊 1),1-162(2020)。https://doi-org.myaccess.library.utoronto.ca/ https://doi.org/10.1007/s12630-019-01552-z。
介绍
患者呼吸机不同步十分常见,且与较长的机械通气时间和较高的死亡率 有关。由于识别困难,不同步的影响和患病率经常被低估 。
反向触发 (RT) 是 Akoumanaki 等人描述的一种异步形式。2013 年,高达 30-55% 接受控制或辅助控制通气的镇静患者发生这种情况。RT 被定义为机械吹气开始后发生的患者吸气努力,似乎是由呼吸机吹气触发的。虽然导致 RT 的机制尚不完全清楚,但常见的机制是呼吸夹带;在患者呼吸模式发生器和外部刺激(此处为机械吹气)之间建立固定的、重复的节律。RT 的生理后果尚不清楚。在动物模型中,只有当呼吸努力很大时,RT 才与膈肌功能障碍相关。RT 可以增加压力调节通气模式下的潮气量 。反向触发的患者努力可能足够大,足以在完全呼气之前触发第二次呼吸,也称为呼吸叠加。这看起来类似于双重触发,即患者的努力触发第一次呼吸机呼吸,并持续足够长的时间以在呼吸机循环关闭后触发第二次呼吸。尽管通过不同的潜在机制,反向触发和双重触发都会因呼吸堆积而导致有害通气。因此,RT 可以在没有(最常见)或有呼吸叠加的情况下出现。促进 RT的情况尚未完全了解,但与镇静和低潮气量通气有关。在实验模型中,可以通过减少潮气量轻松诱导 RT 。
诊断的金标准使用直接测量患者呼吸肌活动,例如膈肌电活动(EA di)或食管压力(P es)。RT 在机械吹气开始后患者开始呼吸时诊断为 RT。通常,这种情况可能以规则、重复的模式发生,表明患者的呼吸周期“受到”呼吸机设定速率的影响,但情况可能并非总是如此,并且模式可能显得不规则。在没有这种监测的情况下,仍然可以在RT的流量和压力呼吸机波形特征中检测到RT。(图1 ) ;这些变化有时很微妙,很容易被忽视。
图1
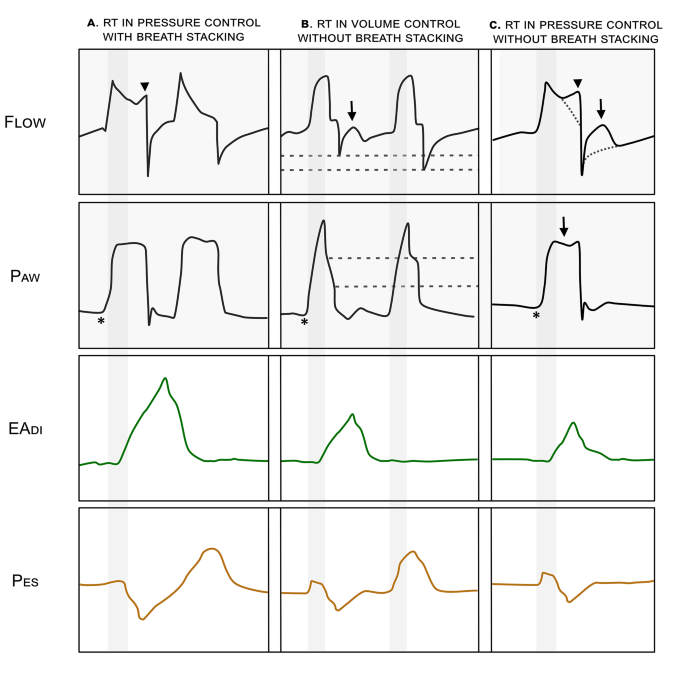
波形示例描绘了反向触发 (RT) 的诊断特征。RT 可以仅使用容量或压力控制模式下的呼吸机波形来诊断。气道压力波形 (*) 中没有负偏转表明这些是强制性呼吸。A展示了压力控制模式下强制性呼吸后的呼吸堆积。由于强制性呼吸导致的被动机械充气后的堆积呼吸必须由患者的努力发起,因此这一发现与 RT 一致。此外,呼吸结束时流量的增加(箭头)表示患者努力)。B显示具有反向触发的强制性容量控制呼吸,然后是没有 RT 的强制性呼吸。呼气流量突然减少(黑色箭头),峰值呼气流量(虚线,流量波形)和平台压力(虚线,压力波形)下降,所有这些都与患者的努力相对应。C展示了压力控制模式下具有反向触发的强制性呼吸。虚线表示正常强制性呼吸的预期形态。吸气末流量(箭头)增加,呼气流量(箭头 - 流量波形)减少,峰值压力(箭头 - 压力波形)略有下降,均代表患者用力。食管压力监测 ( Pes ) 可精确指示机械充气开始和患者用力开始之间的延迟(垂直灰色柱)。这可用于诊断“明确 RT”。
虽然最近才在危重患者中描述了RT,但这种现象很可能已经存在并且经常被忽视。没有大型的历史记录数据库可以回顾性地测量这种现象的实际负担,但是有一些出版物包括呼吸波形,从中可以估计这种现象的历史负担。我们想知道(1)早期出版物中的 RT 是否可能未被发现,无论是否归因于另一种现象,(2)在缺乏直接监测发生的情况下,RT 可能仍然未被发现和/或归因于另一种类型的异步。耐心的努力。(3)这一现象的新颖性也可能与肺保护性通气时代大多在2000年以后普遍推广有关。在这项研究中,我们对文献进行了系统回顾,以确定先前发布的呼吸机波形图中未检测到的 RT(无论是否归因于其他现象)的患病率。我们分析了 2013 年首次描述 RT 之前和之后以及 2000 年引入低潮气量通气之前和之后的病例,以检查与通气策略变化相关的任何时间关系。最后,我们描述了 RT 被归因于不同现象的案例,以更好地理解错误归因的本质。
方法
资格标准
我们从所有以前发表的文章开始,这些文章可能详细描述呼吸机波形,以及 RT 预计可能出现的情况并描述(如果存在的话),即包括接受机械通气的患者并讨论与患者-呼吸机异步相关的问题的文章(参见搜索策略,补充图1) 。摘要筛选后,当检索全文时,我们纳入了所有研究和补充材料,其中包含来自任何受控或辅助模式的患者的呼吸机波形(至少存在流量和气道压力波形,有或没有 Pes 或 EAdi) -控制通气,至少记录两次连续呼吸。术语控制通气和辅助控制通气在文献中可以互换使用,但我们正在寻找由患者触发或不触发的强制性预先确定的呼吸。如果研究仅涉及动物、新生儿或儿科患者群体、负压通气、高频振荡或自发通气模式(即压力支持通气等部分辅助),则排除手稿。
数据库检索
我们使用与异步相关的关键词,在 Medline、EMBASE 和 Cochrane 临床对照试验中心注册库中搜索了 1950 年至 2017 年之间的符合条件的文章。我们的搜索策略列在附录中(补充图 1)。四位作者(IT、LFD、DLG、TP)使用 Covidence 系统评价工具独立筛选了符合条件的摘要。
数据收集过程
然后扫描文章以查找符合条件的图表。三位作者(RJ、AK、NM)独立分析了图表。如果图表(单次呼吸记录、流量或气道压力的独立波形)、动物波形、测试肺、模拟患者、新生儿或儿科患者波形、示意图或自主通气模式(即压力支持、神经调节通气辅助、比例辅助通气、同步间歇指令通气)的信息不足,则将符合条件的手稿中的图表排除在外。根据排除标准,所有纳入的图表均包含以辅助控制或控制通气模式通气的人类患者的波形。为保持一致性,这些将在下文中被称为“波形”。
辅助控制机械通气模式的波形被分为自发性呼吸波形(当呼吸由患者呼吸触发时)或强制呼吸波形(当患者没有呼吸触发时,机器触发呼吸)。所有图例都经过审查,以确认是否重印,并排除重复的波形。
波形分析
每个波形构成了我们的分析单元。强制呼吸追踪分为没有确定的 RT、“可能的”RT(Paw 和 Flow 波形显示与 RT 一致的变化)或“确定的”RT(Pes 或 Eadi 显示患者在机械通气后开始吸气)。(图1)。
RT被定义为患者努力开始的证据,从呼吸机开始强制呼吸后开始。RT 中的患者努力应与机械充气的开始时间相关。鉴于并非所有数字都包含时间尺度,因此不可能使用绝对截止值。相反,如果患者努力在视觉上处于整个呼吸周期的前 50% 内,则被视为 RT,而不是无效努力。
使用“确定 RT”,其中使用食管压力或膈肌电活动监测等方法来直接证明机械吹气开始后发生的患者努力。
当从机械呼吸机的流量和压力波形的变化可以明显看出机械吹气开始后患者开始努力时,使用“可能的 RT” 。诊断“可能 RT”的标准如下:
(1)呼吸机强制呼吸的证据。取决于:
a.呼吸前压力-时间曲线没有出现负偏转。
b.在文本或图例中指示呼吸是否是强制性的,还是由患者主动发起的。
并且至少有一个
(2)强制性呼吸后的呼吸叠加。
(3)呼气流量波形的变化表明患者的努力。
a.与其他呼吸相比,呼气峰值流量减少。
b.呼气流量的正偏转破坏了呼气的正常指数衰减。
(4)吸气阶段的变化。
a.容量控制通气期间。
i.气道压力负偏转。
b.压力控制通气期间。
i.气道压力负偏转。
ii.流量-时间曲线上吸气流量的正偏转。
将专家评估与图例或文本中作者对波形的描述进行比较。如果图例或文本未描述 RT 或将事件归因于其他现象,则具有 RT 证据的波形被标记为“未检测到”。通过协商解决分歧,并由同一作者(IT、LB)对所有具有 RT 的波形进行双重检查。
附加数据提取
在可用的情况下,从图形图例或手稿中获取 RT 病例的临床数据(如果适用)。
结果
我们的主要结果是 2013 年首次描述日期之前和之后先前发表的文献中未发现的 RT 病例的发生率。次要结果包括 (a)“可能”和“确诊” RT 亚组中未发现病例的比例,(b) 图例中用于描述未发现病例的术语摘要,以及 (c) 2000 年前后“可能”和“确诊” RT 患病率的比较。
统计分析
对提取的波形进行描述性分析,包括已识别的 RT 病例总数,以及“确定”病例与“可能”病例的比例。使用卡方 (X2) 检验分析分类变量。数据分析和图形创建是使用 Microsoft Excel(版本 2311)完成的。
结果
研究选择
搜索提取了2700篇文章,选择过程如图2所示 。应用我们的选择标准后,我们确定了 63 篇符合条件的文章进行全面审查,随后通过外部检索确定了 2 篇文章,其中包括对初始检索中确定的研究参考文献的审查。总共评估了 387 个数字,排除了 206 个数字。在这些排除的数字中,有 17 个因与其他纳入的文章重复而被排除。总共确定了 181 个合格波形进行分析。
图2
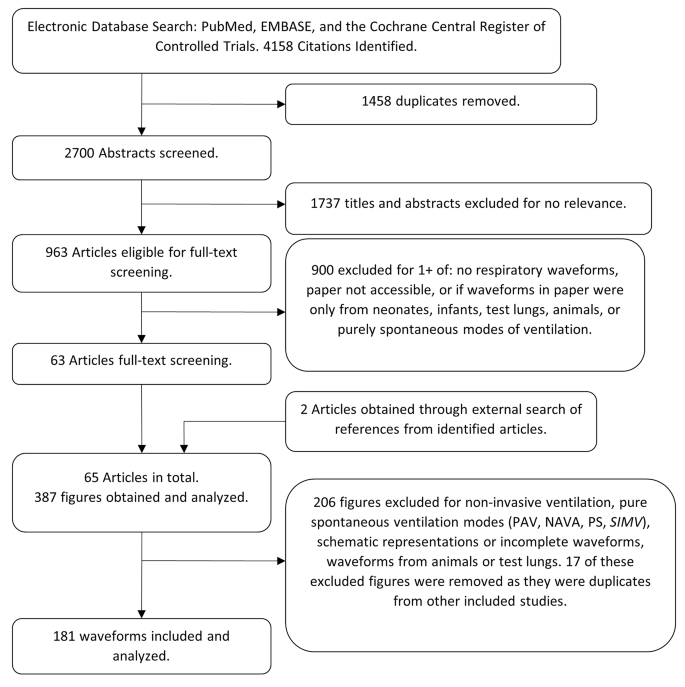
搜索策略。PAV = 比例辅助通气。NAVA = 神经调节通气辅助。PS = 压力支持。SIMV = 同步间歇指令通气
研究/波形特性
本研究共纳入 65 篇符合条件的文章。出版日期从 1977 年到 2017 年不等(图 3)。其中包括文献综述、病例综述/系列、前瞻性临床研究、前瞻性观察性研究、诊断性测试研究和前瞻性随机临床试验。表 1描述了研究特征及所包含波形的细分。如有 RT 病例的临床详细信息,可在表2中找到 。
图 3
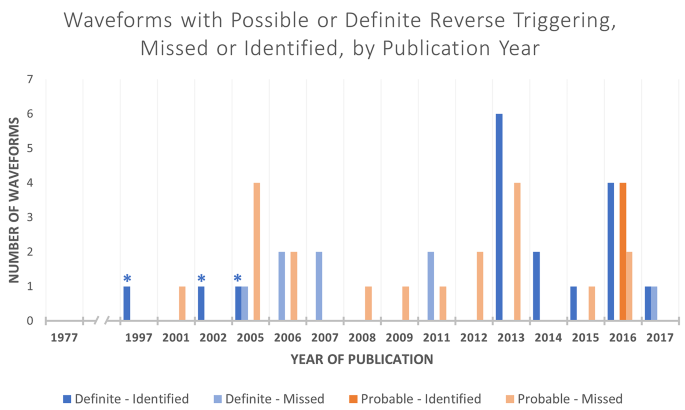
按出版年份划分的反向触发案例 * = 2013 年之前出版的正确描述反向触发但未具体命名的案例
表1 纳入最终分析的文献检索论文详情汇总(略)
表 2 与显示反向触发的波形相关的临床细节摘要(略)
波形分析和未检测到的 RT
我们检索了 1977 年至 2017 年发布的 181 个符合条件的波形,其中 23 个波形(12.7%)是在 2000 年之前发布的(图 3)。46 个波形 (25.4%) 显示 RT 证据,其中 45 个是 2000 年之后的波形(RT 发生率 4% vs. 28%,X 2 = 4.6,p = 0.03)。我们将这 46 个波形中的 21 个分类为“可能”RT,25 个分类为“确定”RT(图 4)。总体而言,46 个波形中有 25 个具有 RT 证据的波形 (54%) 未被检测到。21 例“可能”RT 病例中,有 17 例未检测到(80.1%),25 例“明确”RT 例中,有 8 例未检测到(32%)。
图 4
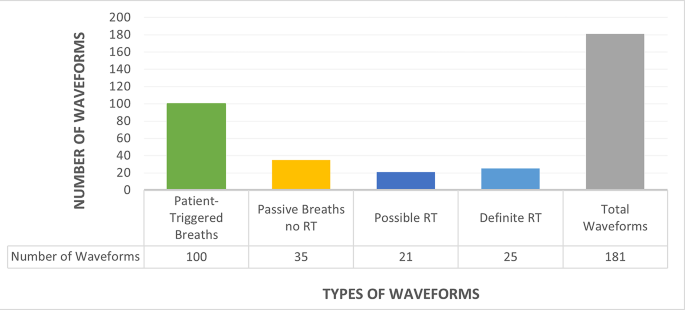
所包含波形的分类细目
未检测到 RT 病例的图例被提取并整理于表 3中。“双重触发”是案例描述中最常提到的术语。术语“呼吸叠加”也经常被使用,但与反向触发以外的机制相关。
表 3 2013 年之前的图例,根据对现象的准确描述识别 RT(略)
2013 年时间点和最终 RT 与可能 RT
181 个波形中有 112 个是在 2013 年之前发表的。总体而言,1997 年至 2012 年的 112 个波形中有 21 个有 RT 证据(18.7%),其中 11 个“可能”为 RT,10 个“明确”为 RT。大多数 RT 病例未定义为 RT(2013 年之前有 18 个未检测到的 RT 病例,占总波形的 85.7%,图 5)。10 个“明确”的 RT 病例中有 3 个 在各自的图例中描述了 RT 的模式和发现,但没有具体命名(因为当时该现象尚未命名为 RT)(表 4)。在这些病例中,Kallet 等人的描述是 RT。2005 年 提出的定义最接近 RT 的当前定义:“这些波形反映了肺保护性通气期间的常见观察结果,即呼吸机触发的呼吸刺激了患者的自主呼吸”。
图5
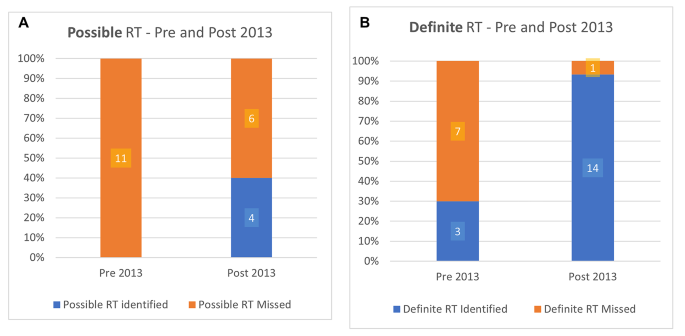
作者发现的反向触发 (RT) 病例,按时间段划分(2013 年首次描述之前和之后)。(A) “可能”RT 病例(即未使用 Pes 或 EAdi)被归类为检测到(作者)或未检测到。2013 年之前,所有可能的反向触发病例都被错误归因。2013 年后,很大一部分病例继续被错误归因。(B) “明确”RT 病例(即使用(Pes 或 Eadi),表明 2013 年之前,少数病例在 2013 年明确描述之前正确描述了该现象。2013 年之后,大多数病例都是在使用明确监测时发现的。Pes :食管压力,EAdi:膈肌电活动

表 4 未检测到的“可能”和“确定”反向触发情况下波形描述中使用的术语
2013 年之后,有 10 例“可能”的 RT 病例,其中 6 例未被发现。发现 15 例“明确”RT,仅 1 例未检测到(图 5)。2013 年之后未发现的病例总数为 7 个(占该时期已识别 RT 波形总数的 28%)。漏检病例大幅下降(图 4)。
讨论
在这篇系统回顾呼吸机波形的文章中,作者发现呼吸机不同步患者经常出现 RT,这些患者在控制或辅助控制通气时出现不同步。相当一部分 RT 病例未被发现或归因于其他现象。2013 年发表后,这种认识大幅提高,尤其是在有额外生理信号可用时。仅使用呼吸机波形进行诊断仍然具有挑战性。2000 年以后,在低潮气量时代,RT 的患病率要高得多。
正如预期的那样,在 2013 年该现象首次被命名为 RT 之前,即使存在 Pes 或 EAdi 等明确监测,也已公布了未发现的病例。有趣的是,这种现象早在该出版物发布之前就已经被描述过,但没有引起太多关注。相比之下,2013 年之后,几乎所有已发布的具有明确监测的波形都正确识别了该现象并将其命名为 RT。由于缺乏明确的监测,2013 年后仍有很大一部分“可能的”RT 未被发现。鉴于区分 RT 的呼吸机波形的微妙变化,在缺乏明确技术的情况下,在床边诊断仍然困难也就不足为奇了。这表明监测食管压力和/或 EAdi 在异步诊断和管理中的潜在益处或需要自动化方法。反向触发常常被误认为是双重触发和“呼吸叠加”。没有直接证据表明监测技术可以减少受控或辅助控制通气模式期间的异步性,但直接监测理论上可以改善这些不同现象之间的区分,这是有效管理的第一步。
虽然我们无法根据这项研究估计 RT 的真实患病率,但临床上值得关注的是,即使在最近发表的与呼吸机异步相关的波形中,未检测到的 RT 率仍然相对较高。临床实践中未检测到的 RT 率可能至少与基于此分析描述的一样高,这表明这可能仍然是一种未被充分认识的现象。
RT 错误归因于其他现象的本质具有临床意义。在我们的研究中,大多数错误归因的 RT 案例都被标记为双重触发或简单的“呼吸叠加”。其他病例被标记为过早循环或无效触发。对于临床医生来说,意识到这些潜在的诊断错误非常重要,因为管理可能存在很大差异,并且误解可能会导致与呼吸机不同步的患者不必要地增加镇静作用。例如,双重触发和呼吸叠加 RT 可能看起来相似,但在前者中,初始呼吸是患者触发的,并且呼吸努力足够且持续时间足以触发第二次呼吸机输送的呼吸并导致呼吸叠加。这主要是由于患者的高呼吸动力和呼吸机无法提供与需求相比足够的支持而引起的,而深度镇静是控制这种情况的选择之一。相比之下,在 RT 中看到的患者努力是由深度镇静患者的呼吸机机械吹气引起的,一种选择是减少镇静,让患者控制呼吸机。如果 RT 在呼吸周期中发生得足够晚,并且患者的努力足以触发第二次呼吸机输送呼吸,则 RT 也可能导致呼吸叠加。观察性研究表明,高达 35% 的呼吸叠加是由于 RT。区分继发于双重触发和 RT 的呼吸叠加非常重要,因为它们可能需要不同的管理方法 。
放疗的临床影响尚未完全了解。它与膈肌功能障碍、压力调节通气模式潮气量增加以及由于呼吸堆积导致的肺保护性通气丧失有关。在 ROSE 试验的一篇社论中,Slutsky 等人。假设 ACURASYS 试验中深度镇静患者中未检测到的 RT 可能导致该组患者结局更差(由于随后的呼吸堆积和肺保护性通气丧失)。同样,肺泡募集试验的研究人员表明,可能发生了未检测到的呼吸堆积,并导致治疗组的结果更差,因为这些患者接受了较高的 PEEP 治疗,并且可能由于治疗组气道压力较高而失去肺保护性通气。呼吸叠加事件。提高对 RT 的认识可能会导致更好的管理和更有针对性的异步和呼吸叠加管理方法。
本综述表明,已发表的 RT 实例中的大多数病例发生在引入低潮气量通气后。所观察到的低潮气量通气的引入与反向触发的出现之间的时间关系并不是明确的关联,但考虑到反向触发可能与小容量通气策略相关的研究结果,人们很感兴趣。虽然低潮气量通气在临床上很重要,但有人认为它主要为呼吸系统弹性降低的患者提供死亡率益处。并且它可能是正确患者群体中逆转触发的可改变的危险因素。
优势和局限性
我们的研究有优势。这是对呼吸机波形的第一次系统回顾,检查了已发表的未检测到的 RT 病例的频率,以及相关的、归因于观察到的异步性的替代机制。它还使用了强有力的方法论以及与独立专家的对抗。
我们的研究也有局限性。尽管我们使用了严格且可重复的文献检索,考虑了重复,并有明确的纳入和排除标准,但我们没有预先发布我们的审查方案,因为这种使用图表的方法以前从未被描述过。此外,我们的搜索仅包括特别提到异步的论文,因此会错过其他文献中可能错过 RT 事件的已发表呼吸机波形。我们审查中包含的一些论文并非以识别或命名特定呼吸机异步为目的发表,因此可以说我们不会期望作者在这些情况下“检测” RT。此外,每项研究中符合条件的波形数量变化很大,从而引入了偏见的可能性。分析的波形被认为具有足够的质量来确定呼吸类型,图例通常包含与呼吸触发性质相关的信息,但我们的诊断基于小型已发表图像和非常短的记录。波形持续时间越长,识别夹带就越容易,而这在大多数情况下是不可能的。人们也越来越认识到,呼吸机中的呼吸同步模式可受多种因素改变,并且可能显得不规则。此外,我们在研究中排除了自主通气模式。虽然文献中已经描述了呼吸机在辅助通气模式下的运作,例如,继发于自动循环。但它在控制或辅助控制通气模式下应该更常见。因此,这就是我们研究和后续分析的方向。最后,虽然这不是本研究的主要目标,但与所包含波形相关的病例临床细节在许多情况下要么不完整,要么缺失。
结论
RT 是一种常见的异步现象,在保护性肺通气时代,已发表的文献中未检测到 RT 的比例很高,这反映出它在临床实践中也可能经常未被检测到的事实。虽然文献中的诊断在通过 Pes 或 EAdi 进行明确监测的情况下有所改善,但当不使用这些技术时,诊断仍然未被发现,从而确定了机械通气患者护理中教育和质量改进的潜在领域。


