ICU经验性抗生素治疗
时间:2024-06-04 21:02:48 热度:37.1℃ 作者:网络
重症患者经常表现出感染,可能导致脓毒症或脓毒性休克,及时、恰当的抗生素治疗显得尤为关键。此文旨在为重症医学科(ICU)疑似感染患者提供逐步开处(step-by-step approach)经验性抗生素的方法。
评估抗生素治疗的必要性和紧迫性
抗生素治疗的必要性
抗生素治疗对于控制大多数感染至关重要,但过度使用同样可能对患者造成损害。因此,进行准确的诊断评估是不可或缺的。诊断评估包括临床检查、影像学和实验室检查。重症医师在解释这些辅助检查结果方面发挥着关键作用,他们根据患者的具体情况将每个测试整合到更广泛的临床决策过程中。复杂患者可能需要一个涉及到包括ICU医师、转诊医师、外科医师、微生物学家和传染病专家在内的多学科共同决策。
尽管已对感染相关的生物标志物进行了广泛的研究,但目前尚未发现能够明确区分感染与非感染性炎症状态的金标准生物标志物。与单纯的临床评估相比,2021年《拯救脓毒症运动指南(Survival Sepsis Campaign Guidelines,SSCG)》不建议使用降钙素原来诊断脓毒症和启动抗生素。
微生物标本的采样及留取在脓毒症诊断和后期目标治疗中都是必不可少的,而且应在开始使用抗生素之前留取,同时也应确保它不会显著耽误治疗。至少,应从疑似感染部位留取局部的标本和血培养样本。有关更多的指导意见请参见图1。快速的微生物学和分子检测技术为早期且个性化的抗感染策略提供了有力支持。现有很多商业检测都可以使用,从而能够更快地识别潜在病原体。新兴的临床证据普遍表明,与基于传统培养的诊断方法相比,这些快速检测的方法能够提供更高的灵敏度和特异性。然而,针对这些快速检测方法也存在一些警告,包括仅限于检测预定义的病原体组套,对非存活的病原体过度敏感地识别,以及检测成本问题。快速和准确地解释这些检测结果需要深厚的专业知识和专业技能,才能够确保基于检测结果而做出得正确判断。进一步的研究对于了解抗生素管理和患者结局的影响至关重要。
评估抗生素治疗的紧迫性
脓毒症和脓毒性休克是需要立即采取行动的紧急医疗情况。SSC指南倡导在识别到可能的脓毒性休克或高度可能的脓毒症后的1小时内立即给予抗生素治疗。为了减少过度使用抗生素所带来的风险,对没有休克但呈现出可疑脓毒症的患者中延长了诊断评估窗口,允许进行更彻底的评估。对于感染的可能性较低且不伴有休克的患者,在仔细观察患者的情况下,延迟抗生素使用的推荐级别为弱推荐。之前的研究甚至表明,在一些监测良好的ICU环境中,对于病情较轻的患者,延迟开始抗生素治疗直到获得初步微生物学结果的做法可能是合理的,从而允许更加精确地、有针对性的抗感染治疗。然而,最终的结论却仍然难以捉摸。快速诊断技术的出现将给这一领域带来革命性的变化。
病原体分析
在确定经验性治疗时,通过对病原体种类及其敏感性做出评估后,对可疑致病病原体(有时可能为多种病原体)进行总体分析是必须的。这一过程包括了推定的感染源头、患者潜在的基础疾病、当地微生物流行情况,以及多重耐药(MDR)病原体的风险(图1)。众所周知,由于较高的抗生素压力和广泛的人体天然屏障(比如,皮肤粘膜等)的破坏性的干预措施,ICU的MDR感染发生率很高。其他需要评估的常见风险因素包括定植情况或MDR病原体的感染史、在过去90天内住院时间达到5天甚至更长时间,以及最近的抗生素治疗史。过去已经提出了根据多重耐药菌的流行阈值来指导经验性抗生素的选择。然而,这些阈值在很大程度上主要基于专家们的意见,但这些意见的异质性太大,并且范围很广,从而使这些阈值统一的适用性使用受到了限制。对于病情较重的患者,覆盖难治性细菌的阈值较低(定植率:5%-10%)是普遍可以接受的。
选择合适的武器(抗生素)
目前,尚无单一的经验性抗菌治疗方案被普遍认为是无可争议的标准。同样,在经验性选择抗生素时需要考虑疾病的严重程度、推定的感染源、患者的免疫抑制状态以及患者相关的MDR风险因素,因此个体化评估是至关重要的。若将每个地区的微生物流行情况都纳入国际指南是一个巨大的困难。因此,应鼓励制定针对当地医院的指南,以更好地解决当地独特的环境因素和抗生素需求。所选用的抗生素应能够涵盖当地大多数疑似致病原体。在此情况下,β-内酰胺类抗生素是最常用的种类之一。必要时,联合使用多种广谱抗生素和抗耐药菌的抗生素的做法通常是可以被接受的。但针对同一个非耐药病原体而联合使用不同种类抗生素,以加速病原体清除或防止其出现耐药性的做法是非常具有争议的。在MDR感染风险较低或已知其病原体敏感性的患者中,SSC指南反对联合使用抗生素治疗。在某些情况下,指南建议将特定的药物作为辅助治疗并具有可获得性时,并应遵循指南。定期重新评估所选抗生素的抗菌谱和持续使用时间,应当成为日常工作流程的一部分,以减轻因抗生素使用造成的微生态的压力(译者注:从而避免在抗生素压力下耐药菌的产生以及造成菌群紊乱)。
另外,选择恰当的经验性治疗的抗生素时,需要仔细考量药代动力学/药效学因素,以确保感染部位能够达到有效的抗菌药物浓度,同时也减少潜在的抗生素毒性。精准的处方,包括剂量、给药方法和频率,这些对于确保有效治疗非常重要。在最初阶段,脓毒症患者通常有更大的分布容积和/或增大的药物清除率,从而需要更大的初始剂量或更频繁的给药间隔,当然这也取决于所选抗生素药物本身的特点。一旦达到稳态水平,随后的剂量应根据患者的临床情况(是否存在终末器官衰竭,是否使用了额外的体外技术,比如CRRT、ECMO)和抗生素的消除方式(肾脏、肝脏)进行调整。治疗性药物浓度监测被认为是优化药物剂量和减少不良反应的有价值的工具。
未来及展望
在脓毒症的诊断和致病微生物识别方面的进展,对于提高治愈率和最小化抗生素暴露至关重要。将患者临床特点、患者所处的环境以及当地的病原学流行数据融合在一起形成了一个决策工具,并将其交由人工智能解读,该技术正代表着一个目前探索中的有前途的领域。
需要精心设计的试验以确定ICU医生开始或延迟经验性抗生素治疗的时间框架,并确定抗生素联合方案是否比单一抗生素方案治疗更有效,如果是,确定最适合的抗生素类型及其使用背景条件。此外,在患者、医疗机构以及全球层面上研究各种抗生素的选择对微生态的影响也是必要的。
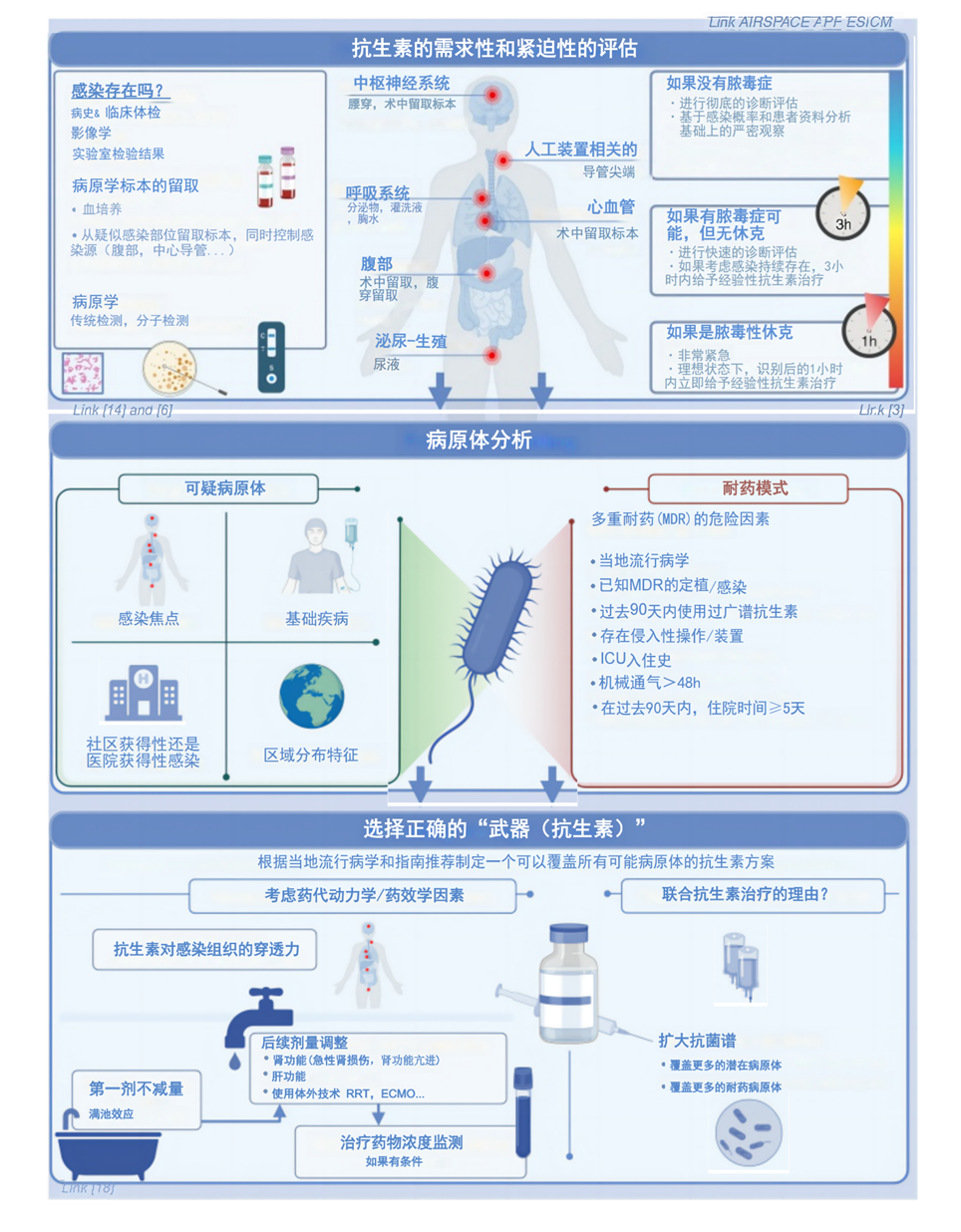
图1. 有步骤地开处经验性抗生素的方法。RRT肾脏替代治疗;ECMO体外膜肺氧合
文章来源:
Intensive Care Med,https://doi.org/10.1007/s00134-024-07453-0


