Guyton方法在临床液体中控制心输出量的应用
时间:2024-08-23 16:02:36 热度:37.1℃ 作者:网络
摘要
输液是抢救危重症患者最常见的医疗行为之一。然而,大多数情况下,输液是在没有考虑输液如何实际改善组织灌注的情况下进行的。Arthur Guyton对循环的分析基于心输出量是如何由于决定血液回到心脏的因素(即静脉回流)和决定心输出量的因素(即泵功能)的相互作用决定的。他的理论方法可以用来理解液体能做什么,不能做什么。在他的图形分析中,右房压(RAP)处于这种相互作用的中心。从而表明了这两种功能的状态。因此右房压和心输出量的趋势可以为血流动力学恶化的原因,液体潜在作用、液体使用的限制以及在给予液体时对治疗干预的反应提供重要指导。这些值的使用趋势为临床液体管理提供了一种基于生理学的方法。
血液循环的重要作用是向组织输送氧气和营养物质,并清除废物。氧的输送(DO2)取决于三个因素:心输出量、血红蛋白浓度,血红蛋白饱和度与氧饱和度。这些是重症医师可以用来提高DO2的唯一三个因素。血红蛋白浓度和血氧饱和度的可能变化范围通常较小,因此心输出量对DO2的调节起主导作用。Arthur Guyton是两个功能相互作用决定的:决定血液从外周循环返回的功能,即静脉回流;和(2)决定心脏作为泵的输出功能。血管容量是这两项功能的核心。了解心输出量是如何通过这两种功能的相互作用来调节,可以更好地理解液体疗法能做什么和不能做什么,以及为什么正常值是这样。
静脉回流功能
Guyton的方法从平均循环充盈压力(MCFP)的概念开始。循环所包含的体积拉伸了血管腔的弹性壁,并产生了弹性回缩力。由于这种反冲力的存在,当血管被刺穿时,即时没有跳动的心脏,血液也会流出心血管系统。填充血管的体积由两部分组成:第一种无压力的体积,它只是使血管壁变圆,但不会拉伸血管壁,也不会产生压力。第二种受压体积,它拉伸血管壁并产生脉管压力。在基础条件下,应力容量约占总血容量的30%,在70-75公斤男性中约为1.3-1.4L。平均循环充盈压力由总应力体积除以所有血管结构顺应性总和决定,包括肺和心脏体积。正常人静息时典型的平均循环充盈压力在7-10mmHg之间。当右心排空其所含容量,从而降低右心房压力时,心脏产生血流。除罕见情况外,右房压和中心静脉压相同;我们将使用右房压。降低下游的压力使静脉以循环的方式流回心脏。因此心脏具有“允许”作用,因为它允许上游静脉容量流回心脏。由于心脏上游的静脉腔室是脉管系统中最柔顺的部分,并且包含了大部分血管容量,因此在心脏周期中,该区域的压力变化很小,通常非常接近平均循环充盈压力。然而根据血流的分布,该区域的静脉压可能与平均循环充盈压力不同。由于全身静脉的上游压力对静脉回流至关重要,这压力有自己的命名,即平均全身充盈压。决定从全身静脉流回右心的最后一个因素是平均全身充盈压和右心之间静脉的有效阻力(RVR)。静脉回流功能可以概括为:VR=(MSFP-RAP)/RVR;静脉回流有一个重要的限制。当心脏供血的大血管外的压力大于这些血管内的压力时,它们就会崩溃。这就产生了所谓血管瀑布或流量限制(图1)。这种塌陷非常短暂地阻塞了血管并停止了流动,但血管内压力很快上升到上游压力,从而短暂地重新打开了血管。然后,血管内压力随着周围压力的开启和关闭而波动,从而产生崩溃。当一个人自发地直立呼吸时,右房压在零附近波动(相对于大气)。然而,在机械通气过程中,静脉塌陷压力发生在胸膜压相对于大气压为正的情况下。静脉衰竭点的含义是,心脏能做的最后的事情就是将右房压降至零。(图1)
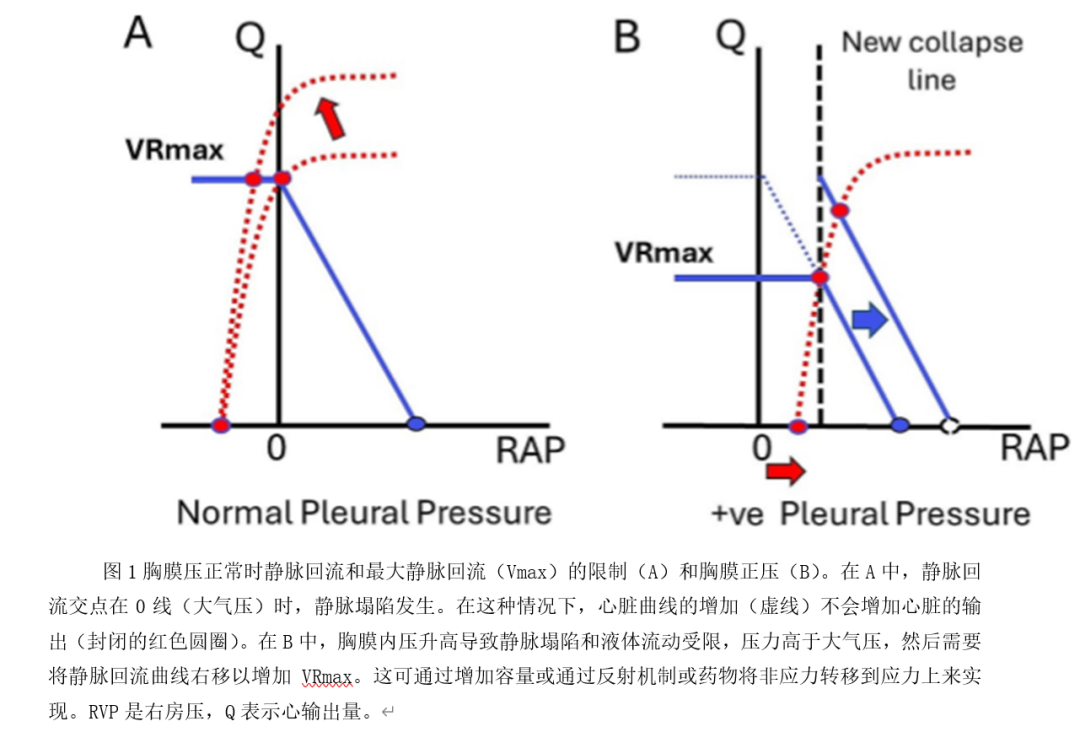
即自发呼吸时为大气,机械通气时为正值。因此最大心输出量是循环的脉管因素而不是心脏。大于0的右房压只会降低静脉回流。最大的静脉回流由以下因素决定:VRmax=MSFP/RVR。当静脉回流因塌陷而受限时,通过受压容量来增加心输出量,从而增加平均全身充盈压。
虽然增加平均全身充盈压可能会增加心输出量,但这是需要付出代价的。从平均全身充盈压到右房压的典型压差3-8mmHg。如果右房压为10mmHg,假设压差为6mmHg,则平均全身充盈压为16mmHg。从平均全身充盈压到毛细血管静脉侧的压差为10mmHg。这将使毛细血管静脉压达到26mmHg。毛细血管的压降为~10mmHg。因此动脉侧的毛细血管压力将从36mmHg开始。在这个高压下,毛细血管滤过会大大增加。如果毛细血管通透性也因炎症而增加。因此,很明显,右房压远高于10mmHg时应谨慎使用,即患者对容量有反应,也使医生重新考虑给予更多容量的必要性。
改变回流功能
增加静脉回流的增加容量和平均全身充盈压。机体可以通过压力受体介导的机制和血管收缩剂如α受体激动剂、血管紧张素、内皮素-1和神经肽Y。这就和“自动输血”一样。减少静脉阻力也增加静脉回流。这发生在运动过程中,可能通过流动药物增加血管扩张和扩张压力,以及使用肌力药物,如多巴酚丁胺,米力农,通过它们与β受体相结合使去甲肾上腺素发挥作用,β受体会主动扩张静脉阻力血管。相反,尽管苯肾上腺素可以增加非应激容量,但它会增加静脉阻力,因此总是减少静脉回流和心输出量。最后可以增加静脉回流的重要因素是心脏功能的增加导致右房压的降低。值得注意的是考虑到平均全身充盈压和右房压的正常压差为4至6mmHg,右房压变化为2至3mmHg,如果没有其他循环回路调整,无论是上升和下降都会改变静脉回流和一半的心输出量。因此精确测量右房压至关重要。
心功能
第二个组成部分是由Ernest Starling所描述的心功能。Starling心功能曲线表明,舒张期心肌拉伸越大,心脏产生的力越大,在恒定后负荷、收缩力和心率下的每搏量也越大。这种情况下一直持续到最大舒张容积,此时舒张充盈受到心包或心壁细胞骨架的限制。这种充盈限制使心功能曲线急剧表平。这种断流比许多文章所描绘的突出得多。当达到断流时,再灌注更多容量只会增加右房压不会改变右室舒张容积,因此增加容量不会增加心搏量。当右室充盈受限时,过度增加舒张压可通过阻碍冠状动脉预灌注而抑制心功能。心功能,即前负荷下每搏输出量,可通过减少心室后负荷,增加收缩力或增加心率(允许每分钟更多的每搏输出量。)值得强调的是右心室设定了最大每搏输出量。这是因为左心只能接受右心给它的血流,当左心不能承受它所获取的容量时,左心的压力增加导致右心负荷增加,这一结果导致右心舒张期容量增加最终受限。另一方面,左心决定了分流至脏器的动脉压力。如果左心不能承受来自右心的输出量,那么肺水肿迅速发生。
Guyton的图形分析
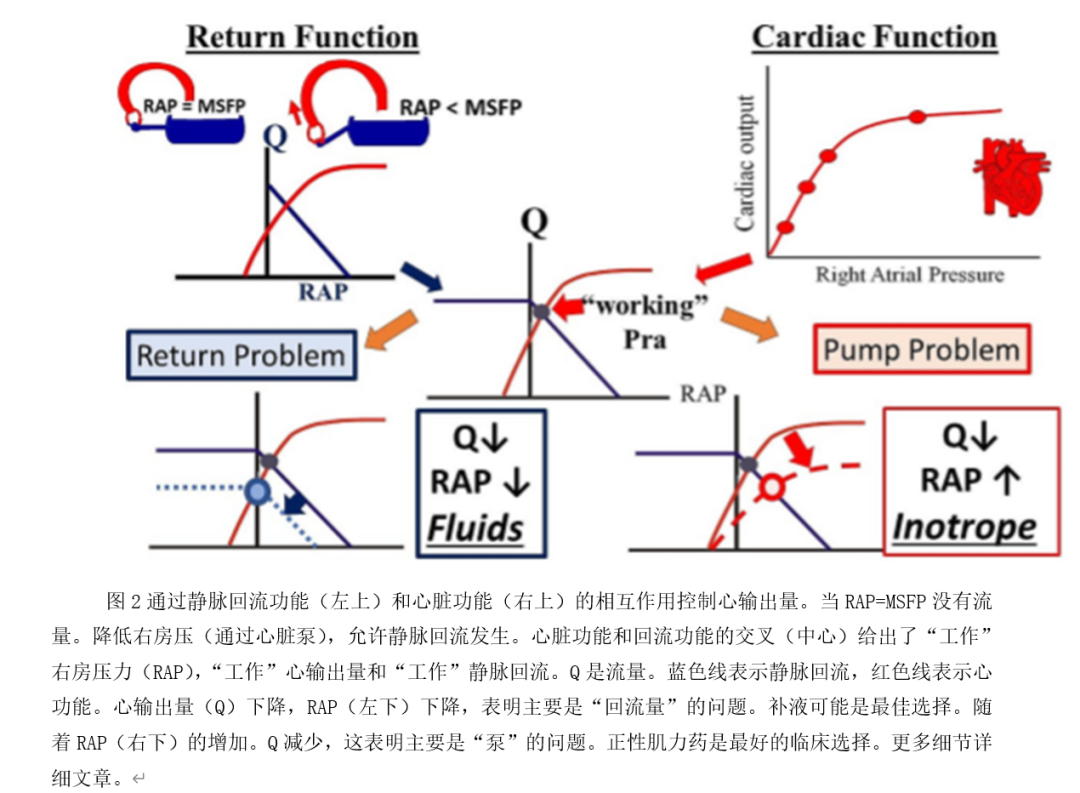
由于静脉回流和心功能具有相同的轴,因此它们可以绘制在一起(图2)。两个功能相交处的右房压表示右室功能前负荷,静脉回流的回压和心输出量。如果心功能增强,心脏实际上会变得“更宽容”。心排血量增加,右房压下降,使心排血量和右房压呈相反方向变化。心功能下降时,心输出量下降,右房压升压。相反,当静脉回流功能增强时,心排血量增加,右房压也增加;当静脉回流功能下降时,心排血量减少,右房压也减少,变化方向相同。
Guyton原则的临床应用
了解Guyton心-静脉回流图在临床上非常有用,特别是对容量管理(图2)。
右房压数值的应用
首先,右房压数值本身具有临床用途,但通常不被重视。重要的是,在许多患者中,右房压甚至不需要任何复杂的技术,仅通过观察颈静脉扩张就可以评估其高低。右房压值表明心脏的状态和返回心脏的容量相比好很多。然而,Swan和Ganz指出,它不能告诉你左室衰竭导致了肺充血。值得注意的是,Guyton将心功能曲线称为“心反应曲线”。当心输出量大于返回量时,右房压为零。然后临时静脉回流设定心输出量的极限。在这种情况下,只有增加容量才能增加心输出量。当循环回路有个机械辅助心脏活动时这点表现得很明显。当血液不能足够快地回流时,静脉回流系统波动,医师应该给更多的容量灌注增加的容量使静脉回流曲线向右移动,并且静脉回流在更高平台值(即最大流量)截取y轴(流量)。值得注意的是,不需要大量的容量来测试它。另一方面,高的右房压表明心脏作为一个整体不能充分处理回流的血流,这可能是由于右室或左室功能障碍。当右房压远高于10mmHg时,心脏无法将其保持较低水平,从而导致脏器充血。肾脏和肝脏变得脆弱。高的右房压也表明心脏处于其功能功能曲线的平坦部分,或非常接近平台,因此更多容量不会增加心输出量。补液量也会更快从脉管系统露出来。然后应考虑非容量管理治疗,如升压的血管加压药和增强心脏功能的肌力药物。
右房压变化的诊断应用
值得从一个简单关系开始。除了一个小的下游压力,血压大致等于心输出量和全身血管阻力的乘积。这意味着血压下降是由于心输出量的下降或全身血管阻力的下降。此外,测量的是血压和心输出量,或至少是心输出量的临床替代指标。然而,全身血管阻力是根据其他两个变量计算的。因此要确定是哪个因素导致血压下降,首先需要问:心输出量是正常还是升高?如果是这样全身血管阻力的降低就是主要问题。心输出量增加仍有可能恢复动脉血压,但如果压力下降很严重,则需要使用血管加压素来增加阻力。如果心排血量减少,那么低的心排血量就是问题。根据Guyton的分析,心输出量减少可能是由于泵功能下降或静脉回流减少。哪一个是主导问题,可以通过检查两条曲线相交处右房压的变化来区分。如果交叉点的右房压较低,则最可能的过程是抑制回流,而如果右房压升压,则最可能的过程是心功能下降,而容量输注则不可能起作用。心输出量的实际测量对于这一分析来说是理想的。但心输出量替代指标及其趋势往往是足够。替代指标包括中心静脉饱和度、乳酸浓度、皮肤温度和皮肤灌注。检验充分灌注的最好办法之一是患者的警觉状态。只有确定变化和趋势的方向才有必要,因为它们确定了主要过程和对所选治疗的反应。当静脉回流出现问题时,容量治疗是首选,尽管通过去甲肾上腺素将非应激容量补充到应激容量中也有帮助。
治疗反应的评估
Guyton的分析可能有用的另一种方式是检测对治疗的反应。如果静脉回流不足被认为是可能的问题,补液量应导致心输出量增加和右房压升高。另一方面,如果泵被认为是问题所在,使用一种正性肌力药物应该会降低右房压。因此灌注和右房压的测量可以帮助临床医生了解所选择的治疗方法是否纠正了问题,或者患者是否离开干预而变得更好!
通气的特殊问题
机械通气产生了一个重要的问题。心功能的前负荷是通过心室壁的压力,也就是所谓的跨壁压力。心腔外的压力是胸膜压而不是大气压,但右房压通常是相对于大气压测量的。当一个人在自主呼吸时,胸膜压在呼气末呈负值。Guyton处理这个问题的方法是将心功能曲线的起始点绘制为负值。由于心输出量-右房压图的X轴负值低于静脉回流曲线平台,因此右房压的负值越高,血流量就越少。然而在机械通气的患者中,胸膜压力是一个正数,并且在每次充气时变得更正。当胸膜压为正时,跨壁右房压总是小于监护器显示的右房压值。在通气的患者中相对于大气测量值相比,真实跨壁的右房压的变化可以解释为啥一些患者在较高的标准右房压测量值下仍然对液体有反应性。然而患者可能在这些较高的右房压值下对液体有反应,但将右房压推高是要需要付出代价的。因此,容量反应性不应是决定是否补液的唯一因素。由于存在组织充血的风险,应考虑右房压本身的实际值。
容量储备的角色
在Guyton的分析中,没有涉及给休克患者初始剂量的潜在价值。无应激和间质容量提供重要的储备,使身体能够通过神经-躯体调节适当的压力体积和适当的平均全身充盈压。如果容量储备已经被用来补偿容量损失,那么重要的正常体内平衡机制就被丢失;在这种情况下,初始1至2L的晶体溶液可能允许身体使用其自身的正常稳态机制来调节应激血管容量。增加容量储备的好处是在没有可测量的右房压、血压或心输出量变化的情况下可发生,只有在系统受到挑战时才会表现的明显。没有临床测量可以确定减少容量储备;这些容量储备只有通过考虑患者的摄入和损失的容量史来估计。
总结
Guyton分析将右房压置于静脉回流和心脏功能交叉点的中心位置。因此右房压给出了心脏如何处理返回到它的指示。右房压升高也提示组织充血的风险。当心排血量减少导致血压下降时,右房压的方向性变化表明主要问题可能是由于心功能下降,则肌力治疗可能是最佳选择;如果静脉回流功能下降被认为是主要过程,大容量输注是最合适的主要方法。在这种情况下补液和正性肌力药物仍可以作为辅助治疗。


