“噬”掉的血小板,“原”起何处
时间:2023-03-21 11:30:09 热度:37.1℃ 作者:网络
前 言
2022年的春节即将来临,又是一个平常的不能再平常的日子,早上刚接到班,夜班的同事说昨晚急诊有个血常规白细胞,血小板都低,血小板已报危急值。早上再次送检血小板还是危急值。复检外周血片白细胞低,确实见不到血小板。
案例经过
男性,65岁,20余天前无明显诱因出现牙龈肿胀,疼痛,伴乏力纳差。在当地诊所给予口服阿莫西林,甲硝唑片,布洛芬片等效果不佳。后又给予林可霉素,替硝唑,左氧等药物静脉输注5天。4天前无明显诱因出现意识障碍,摔倒在地,4天来全身极度乏力,情感反应淡漠,定向力障碍,精神萎靡,错乱,间断嗜睡。2小时前出现意识模糊,处于嗜睡状态,伴寒战腰部酸困尿频尿急,以急性肾盂肾炎,败血症,牙龈炎,心电图异常,慢性房颤。
即往史:冠心病10年控制良好,1月前行消化道穿孔修补术。
体格检查:T39.5,P89次/分,R25次/分,BP120/76mmhg,意识模糊,颈部可触及肿大淋巴结。牙龈肿胀,疼痛,咽部充血。
入院后相关检查:血常规:白细胞2.96X109/L,血红蛋白110g/L,血小板27X109/L(图1);
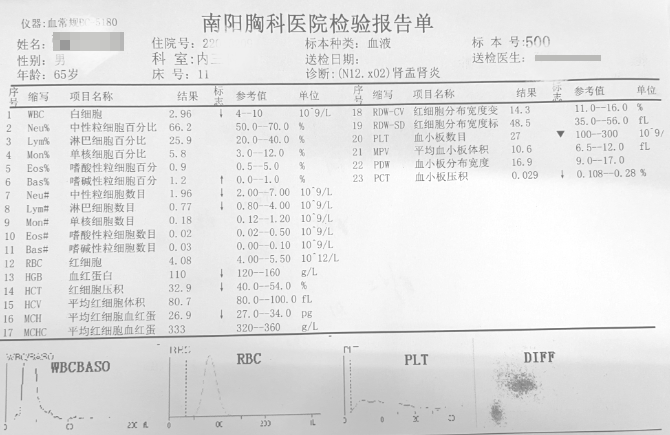
图1
尿常规:尿RBC+、蛋白+(图2);
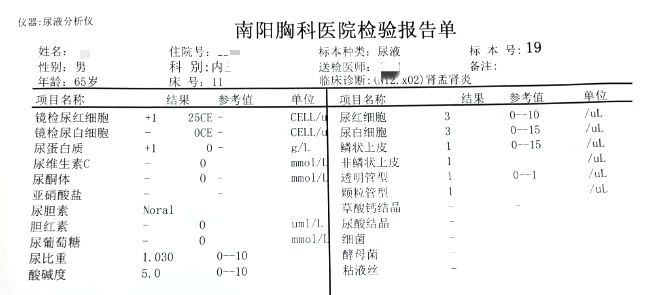
图2
肝肾功TP,ALB低无异常,血糖8.63mmol/L、LDH:1117U/L、HBDH:1128U/L高(图3),
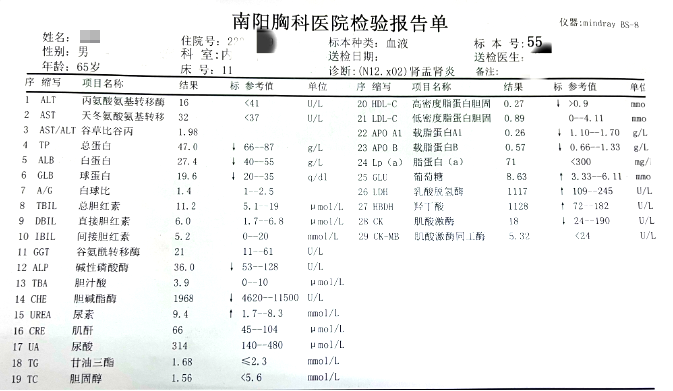
图3
CRP:18.572mg/L(图4)

图4
PCT:2.493ng/mL(图5);

图5
BNP:4386pg/mL(图6)。

图6
呼吸道九项阴性,结核抗体阴性。凝血、电解质正常。血培养,尿培养阴性。腹部彩超:脾大
次日复查血常规:WBC2.95X109/L、HGB107g/L、PLT14X109/L(图7)。

图7
病史总结:老年男性患者,病程1月余,发热,牙龈肿胀,咽痛,意识模糊,右肾区痛,心衰,颈部淋巴结大,脾大。LDH、BNP、GLU、CRP、PCT增高。血液血细胞WBC,PLT降低明显,尤其是血小板。
案例分析
查阅病历发现患者1月前行消化道穿孔修补术住院,当时PCT:158X109/L,而这次却只有14X109/L,血小板几乎是断崖式下降,血小板降的这么快这么低是血液系统疾病,还是感染引起的炎症风暴。如果是感染那感染的部位在哪里,感染的病原菌又是什么呢?
高热,咽痛、淋巴结大,三系低、LDH高、脾大。这一个个症状给我们什么样的提示呢?噬血细胞综合征,难道是EB病毒引起的噬血细胞综合症[1]?似乎噬血细胞综合症能够解释这么多的症状。
那什么是噬血细胞综合征呢?嗜血细胞综合症(HPS)又称噬血细胞性淋巴组织增生综合症(HLH),它是一组因遗传或者获得性免疫缺陷导致的以过度炎症反应为特征的疾病。当机体的免疫系统在受到某种抗原刺激后,组织细胞、自然杀伤细胞、杀伤性T淋巴细胞被激活,彼此相互作用后产生大量的炎症因子。
人体内被激活的吞噬细胞是一把双刃剑,一方面在免疫功能正常的人群中能够像清洁工一样吞噬入侵的细菌和体内衰老的细胞,清除对人体有害的物质,起着保护人体的作用,而且这种免疫反应能够被机体及时终止;另一方面在免疫功能受损的患者中炎症反应过度活跃,不能及时终止,吞噬细胞就会不分敌我,将人体有用的细胞一并吞噬,造成全身多脏器的损害。
图片
走进临床
带着我的猜测来到了临床,参与临床的病理讨论。病例讨论中,我提出EB病毒感染引起的噬血细胞综合症。建议做噬血相关检测。由于NK细胞活性、CD25等检测项目需要外送,没有被临床采纳。
但是外送了外周血EB病毒DNA检测。病例讨论结果:1、考虑感染,2、考虑急性白血病。由于找不到具体的感染灶,同时送检血培养、尿培养。并且申请了免费的外周血MNGS检测明确病原体。进行骨髓穿刺明确是否有白血病。治疗策略是对症支持治疗、抗感染、使用的抗生素是头孢他啶联合左氧。同时申请输注血小板。
疾病进展
经过两天的治疗,效果并不理想。患者体温仍在39.0℃以上,血小板从入院时的28X109/L已降到11X109/L,因为没有预约到血小板所以一直没有输注。CT显示两肺下叶感染,临床考虑为重症感染败血症所致,再次送检血培养。同时抗生素升级为美罗培南联合莫西沙星抗感染,告病危。随后一些检验结果相继回来,骨穿形态学结果:见到噬血细胞及异常原幼细胞占40%。
MNGS结果检测到EB病毒。EBV-DNA病毒核酸103拷贝数。诊断清晰了起来。发热,脾大、血细胞三系减少、骨髓中发现噬血细胞、EBV-DNA载量升高。印证了我的猜测,EBV相关噬血细胞综合症。看到我的猜测得到验证,心里有一丝丝的激动。做为一名检验人,终于将检验数据变成了临床诊治疾病的利器。虽然诊断清楚了,但是患者病情进展迅速,血小板一直预约不上,患者申请转院。
追本溯源
1月29日患者转入上级医院,经过半个月的噬血治疗,2月13日又转回我院。入院诊断急性T淋巴细胞白血病并噬血细胞综合征。看到这个诊断我迷茫了。为什么诊断不是我诊为的EB病毒引起的噬血而是急性T淋巴细胞白血病引起的噬血呢?如果是白血病引起的,那EB病毒感染又怎么解释呢?EB病毒,急性T淋巴细胞白血病、噬血细胞综合征,三者之间是什么关系呢?临床上引起噬血最常见的病因CAEBV及淋巴瘤,本例到底谁才是正真的罪魁祸首呢?
查阅文献慢性活动性EBV感染(CAEBV)是指被EBV感染的T细胞或NK细胞浸润组织脏器导致多个系统和脏器损害[2][3]。CAEBV临床表现:[4-5]1.EBV相关噬血细胞综合征2.CAEBV在疾病的发展过程中转化为EBV相关的淋巴瘤。
我国成人CAEBV临床研究,最常见的临床表现为发热、肝脾大、淋巴结肿大及血细胞减少,还可出现肺部、心血管、神经系统、消化道等多系统受累。成人CAEBV临床表现复杂,对于不明原因的发热、伴有肝脾肝大和淋巴结肿大的成人患者,应警惕CAEBV可能。
具体到我们本例患者,EBV感染了T细胞,被EBV感染的T细胞浸润多个系统,血清EBV-DNA为阳性说明患者确实存在EB病毒感染。又有噬血细胞综合征的一系列临床表现及实验室证据,诊断EBV-HLH毫无疑问。本次诊断是噬血细胞综合征。那11月份肠穿孔是否是EB病毒感染引起的呢?
遗憾的是11月份肠穿孔并未进行组织活检。那急性T淋巴细胞白血病又该怎么解释呢,它和EB病毒又是什么关系呢?我们来看急性T淋巴细胞白血病的诊断。1月30日骨髓流式结果符合CD4-CD8+T-LPD表型,染色体结果20个中期细胞,8个细胞核型为染色体畸变的核型,请结合临床及其它结果。
染色体有畸变核型。查阅文献说CAEBV是EBV感染T淋巴细胞、NK细胞或B细胞所致的一种淋巴增殖性疾病。当机体免疫力低下时,可导致HLH、T/NK系的白血病和淋巴瘤等[6]。由此可见我们这例就是由于机体抵抗力降低,EB病毒感染T淋巴细胞导致的急性T淋巴细胞性白血病。
最后我们用EBV病毒感染来复盘整个疾病。老年患者机体抵抗力降低EBV病毒激活,导致EBV病毒感染。EBV病毒感染后异常免疫反应导致高细胞因子炎症,致多器官和组织损害即噬血细胞综合征。作为一种全身性疾病,EBV-HLH可累及全身各个器官及系统。
本例患者累及神经系统表现嗜睡、昏迷、肌无力、意识丧失。累及消化系统,表现为十二指肠狭窄穿孔;累及心血管系统表现为心肌炎,辅助检查心肌损伤标志物升高,心电图异常。累及泌尿系统表现血尿、蛋白尿。累及造血系统,表现三系血细胞减少,骨髓发现噬血现象,淋巴结肿大,脾肿大。EVB病毒感染T淋巴细胞,导致急性T淋巴细胞白血病。至此整个疾病来龙去脉清晰的呈现出来。
病因明确了但是患者的预后又是怎么样的呢?本例患者噬血进展非常快,在积极的治疗中还是出现了全身多处出血,合并感染,肝功能肾功能衰竭,2月17日患者病情急剧恶化,放弃治疗。
反思
噬血早诊早治非常重要。如果我们能在11月份他出现肠道征状的时侯就能诊断CAEBV,或许结局是完全不同的。如果我们能通过敏锐的观察及我们相关知识的积累协助临床将诊断前移,对患者的愈后至关重要。
总 结
该案例是做为一名检验人在临床疾病诊治中,利用所学检验知识及临床知识进行临床思维的过程。充分体现了检验人不仅要学习检验知识,同时也要学习临床知识。我们在日常的病例中,日常的临床沟通中学用结合。强调检验人一定要走出实验室,走进临床,用临床知识和实践来武装自己,让检验从一串串僵化的数据,真正化为有锋芒的治病利器。同时我们要有刨根问底,追本溯源的精神。这样才能做好一个洞察疾病侦察兵,前哨兵,协助临床使诊断前移,最终目的是患者获益。


