快速了解脓毒症表型
时间:2024-11-07 14:01:35 热度:37.1℃ 作者:网络
快速预览脓毒症表型:脓毒症研究和治疗进展缓慢是多方面因素造成的。脓毒症患者显著的异质性也可能是导致这一结果的原因之一。脓毒症人群的分层更好地识别异质性的临床定义。分层方法包括:临床表型(可能不太精准,但是临床应用简单,与分子机制有一定关联);生物标记物表型(应用广泛,临床上常用的标记物包括炎症标记物、凝血标记物等,有助于预测和诊断脓毒症,包括识别并发症和合并症);多组学表型(代表了一种精准的分子工具,有助于促进对脓毒症病理生理机制的理解,并改善对脓毒症的识别、治疗和预后)。通过表型、亚表型和内型识别更同质的患者群体,可能有助于更好地了解脓毒症的病理生理学和精准治疗干预的精准目标,以实现每年改善数百万脓毒症患者生存率的最终目标。
下面是原文翻译,可以详细了解一下
脓毒症表型、亚表型和内型:它们是否已为临床应用做好了准备?
综述目的
脓毒症仍然是全球致病和死亡的重要原因,尽管经过了数十年的研究,但仍未缺乏有效的治疗方法。脓毒症临床结局改善欠佳部分与脓毒症患者的显著异质性相关。本文旨在对有关脓毒症表型的最新文献及其影响进一步研究和治疗干预的潜力进行综述
最新发现
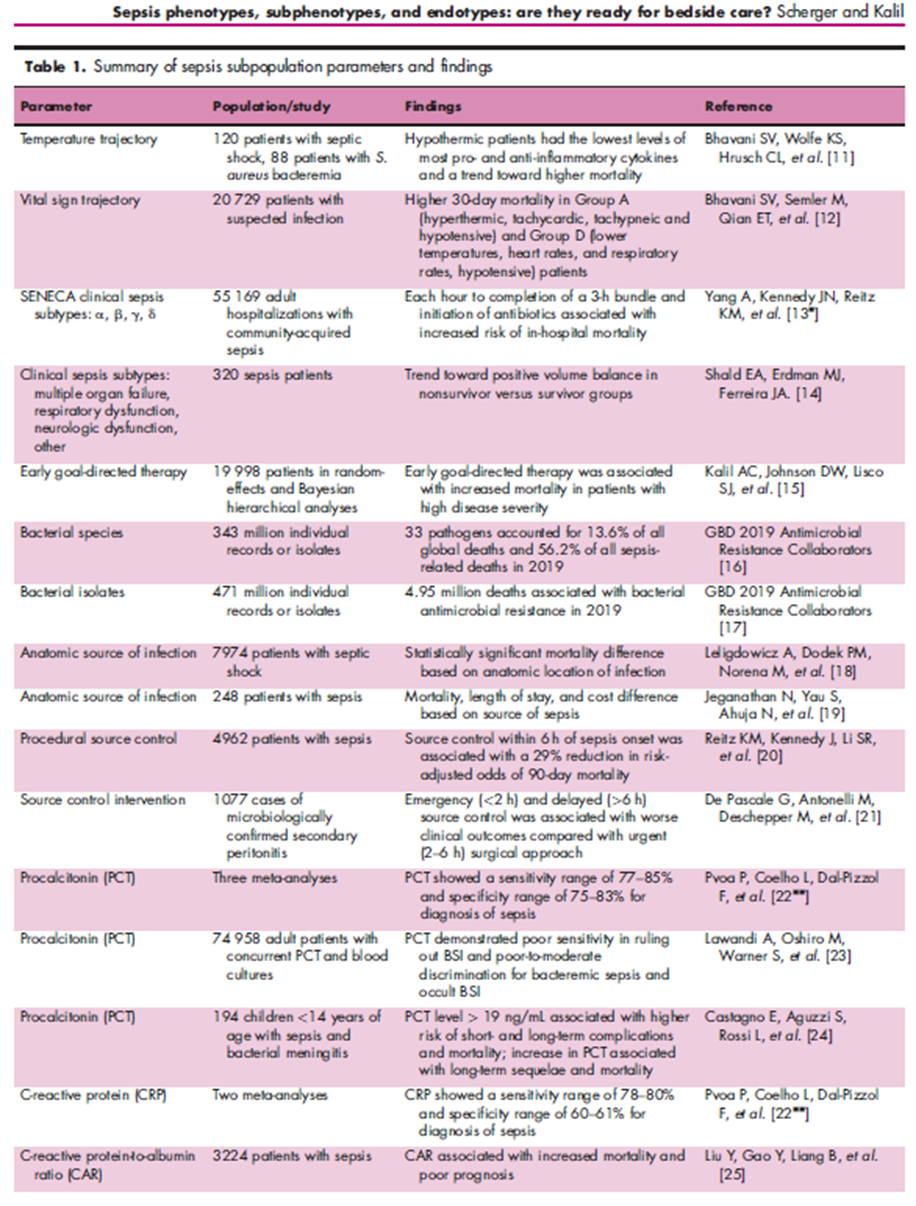
最近的大量研究对脓毒症的各种表型、亚表型和内型进行了阐述。对包括生命体征轨迹在内的临床参数、微生物因素、生物标志物以及基因组学、转录组学、蛋白质组学和代谢组学的研究表明脓毒症患者间存在许多对脓毒症的预测、诊断、治疗和预后具有重要意义的差异,
摘要
由经过验证的表型指导包括bundles、液体复苏和感染控制过程的脓毒症治疗可能比标准化(治疗)更合适。新型生物标志物可能会提高现有标志物在识别脓毒症并发症和后遗症方面的敏感性和特异性。多组学已证明脓毒症患者间存在显著差异,最值得注意的是增加了我们对免疫抑制表型脓毒症的理解。尽管取得了进展,但这些发现可能受到可重复性和临床实施的资源障碍所限。进一步的研究可能会将最近的发现转化为临床应用。
引文
2017 年,世界卫生组织的决策机构世界卫生大会通过了一项旨在改善脓毒症预防、诊断和治疗的决议,强调脓毒症是全球卫生优先事项 。脓毒症目前被定义为由感染导致的危及生命的器官功能障碍。尽管之前的研究估测全球每年有 3150万脓毒症病例,530万人死于脓毒症,但缺乏中低收入国家的数据。最新的,包括这些数据在内的研究结果显示,全球每年有4890万例脓毒症病例和1100万人死于脓毒症,占全球死亡人数的近 20%。尽管经过数十年的研究,涉及数万名患者和数亿美元 ,但尚未出现能够显著改善患者预后的有效疗法。脓毒症研究和治疗进展缓慢可能与包括固有的病理生理复杂性和概念模型不充分在内的多方面因素造成的。但是,脓毒症患者显著的异质性也可能是导致这一结果的原因之一。近年来,人们对更好地对脓毒症人群进行分层以期改进研究、试验设计和临床结果产生了浓厚的兴趣。脓毒症人群的历史分层依赖于以更好地识别异质性的临床定义,,但表征脓毒症的新方法包括遗传、代谢和免疫学参数,以识别可能受益于治疗干预的人群和亚群。本综述重点介绍了有关脓毒症表型、亚表型和内型的最新文献,并讨论了它们对临床应用的意义。
综述
临床参数
历史上,尽管并不精确,但最近的研究已显示在脓毒症的临床分层方面取得了进展。研究者将 120 名脓毒症休克患者和 88 名金黄色葡萄球菌菌血症患者分为先前验证的体温亚表型,发现两组之间的体温轨迹与炎性细胞因子之间存在显著相关。与体温升高的患者相比,低体温患者的大多数促炎和抗炎细胞因子水平较低,死亡率更高。对20729 例疑似感染患者进行的回顾性分析将患者根据生命体征轨迹分为四种亚型,结果显示A 组(高温、心动过速、呼吸急促和低血压)和 D 组(体温、心率和呼吸频率较低、低血压)患者的 30 天死亡率明显较高。此外,各组在实验室参数、器官功能障碍模式和对液体复苏的反应方面也均有不同。这些结果表明,普遍可用的生命体征轨迹可能反映分子相关性,并可能具有预后和治疗意义。
尽管近几十年来脓毒症死亡率已经有所改善,但这主要归功于包括早期识别、诊断、评估以及及时为脓毒症患者应用抗菌药物和液体复苏在内的脓毒症bundle。最近的研究对脓毒症患者的集束化治疗的效果提出了质疑。一项纳入了5169例成人社区获得性脓毒症住院患者的观察性研究将患者分为四种脓毒症亚型,发现治疗时间与结果之间存在相关性,并且这种相关性因临床脓毒症亚型而改变。完成 3 小时bundle和开始使用抗生素的(时间)每小时(的增加)都与住院死亡风险增加相关,而完成静脉液体复苏的时间与住院死亡无关。对 320 名脓毒症患者的回顾性分析发现,不同临床脓毒症表型的住院死亡率间存在显著差异,死亡患者与幸存者组相比容量正平衡更高。一项对随机对照试验 (RCT) 进行的大型贝叶斯分析表明,在 APACHE II 评分升高的患者中,集束化液体复苏可显著增加死亡率。这些数据表明,根据患者亚型进行脓毒症治疗干预(尤其是液体复苏)而非普遍应用可能更为安全。
除了宿主特征外,基于病原体因素的临床分层可能有助于对脓毒症患者进行分类。全球疾病、伤害和风险因素负担研究 (GBD) 评估了 204 个国家/地区的 3.43 亿份个人记录或分离株,估测仅在 2019 年,33 种细菌病原体就占全球所有死亡人数的 13.6% 和所有脓毒症相关死亡人数的 56.2% 。五种(金黄色葡萄球菌、大肠杆菌、肺炎链球菌、肺炎克雷伯菌和铜绿假单胞菌)占 33 种病原体所致死亡人数的近 55%。细菌分离株中的抗菌素耐药性也可能起到一定作用,2019 年估计有 495 万人死于抗菌素耐药性。
感染源的解剖位置是脓毒症另一个值得关注的因素。Leligdowicz 等人对29家教学和社区重症监护病房(ICU)的7974例脓毒性休克患者进行了回顾性分析结果显示,不同解剖位置感染的患者死亡率在统计学上存在显著差异。因肠道缺血和播散性感染而导致腹腔内感染的患者住院死亡率最高,而因泌尿系梗阻而导致泌尿系感染的患者住院死亡率最低。Jeganathan 等人进行的一项回顾性研究也发现基于感染部位的不同,患者死亡率存在显着差异 。此外,在一组住院的脓毒症成人患者中,脓毒症发生后 6 小时内控制感染源可使 90 天死亡率降低 29%,对1077例ICU内成人继发性腹膜炎患者进行的二次分析结果显示,急诊(<2小时)和延迟(>6小时)感染源控制相较急诊(2-6小时)手术与更差的临床结局相关。综上,这些研究强调了可能有助于识别和提示对治疗和预后反应存在差异的脓毒症亚群。
生物标记物
生物标志物长期以来一直被用作识别和区分脓毒症患者的一种方法。尽管从理论上讲可用于区分细菌感染和非细菌感染,但许多关于降钙素源 (PCT) 诊断脓毒症的meta分析显示,其敏感性特异性范围仅分别为 77-85%和75-83%。同样,最近的一项回顾性观察队列研究结果显示,在74958例进行了血培养和PCT监测的成人脓毒症患者中,PCT对细菌性脓毒症和血流感染的鉴别能力为较差到中等。但是,其他研究结果显示PCT监测可能有意义。一项纳入了194例脓毒症、感染性休克和细菌性脑膜炎的14岁以下儿童患者的回顾性观察研究结果显示,入院时 PCT 水平>19ng/ml与较高的短期和长期并发症、需要入住PICU 和死亡的风险显著相关。此外,入院后24 小时内 PCT 升高与长期后遗症和死亡风险增加相关。
C 反应蛋白 (CRP) 在预测脓毒症方面具有潜在用途,但其诊断脓毒症的敏感性和特异性范围分别为 78-80%和60-61%。但是CRP 可能在预后和表型分层方面有价值。一项包括 3224 名脓毒症患者的系统评价和荟萃分析发现,CRP 与白蛋白的比值 (CAR) 与死亡率增加和不良预后相关。一项纳入了 483 名因脓毒症住院后幸存的成年患者的多中心队列研究发现,炎症过度表型(以高水平的白细胞介素 (IL)-6 和 CRP 为特征)具有更高的 1 年死亡率。
部分研究对新型生物标志物进行了评估。一项评估生物标志物对成人脓毒症诊断准确性的系统评价和和荟萃分析显示,与降钙素原相比,单核细胞分布宽度 (MDW) 的汇总敏感性明显更高,但汇总特异性明显更低,与 CRP 相比,汇总敏感性和特异性相似。Presepsin(sCD14-ST,可溶性白细胞分化抗原14亚型)是可溶性CD14 的一种亚型,可作为脂多糖 (LPS) 的受体,有助于激活炎症级联反应。在一些研究中,Presepsin 在诊断脓毒症方面表现出高敏感性和良好特异性,但其他报告表明其仅可作为其他生物标志物的辅助手段。在23 名创伤患者和 23 名脓毒症患者的生物标志物对比中发现,包括 TREM1、IL1F10、Serpin A9、A2M、GPI 在内的多种生物标志物组合可以将脓毒症患者与创伤引起的无菌性炎症患者区分开来。
凝血病是脓毒症的常见并发症,生物标志物可能在脓毒症诱发的凝血病 (SIC) 的诊断和预后中发挥作用。SIC 的潜在生物标志物包括可溶性血栓调节蛋白 (sTM)、凝血酶-抗凝血酶复合物 (TAT)、组织型纤溶酶原激活剂-抑制剂复合物 (t-PAIC) 和 α2-纤溶酶抑制剂纤溶酶复合物 (PIC)。一项纳入了 444 名罹患弥漫性血管内凝血 (DIC) 患者的前瞻性观察研究表明,这些标志物的组合在预测 DIC 方面具备一定的可靠性,并且有几种标志物在不良预后的预测方面具有一定的价值。一项纳入了 82 名脓毒症患者的前瞻性研究表明,中性粒细胞细胞外陷阱 (NET) 形成的增加与脓毒症患者的 DIC 发病率和死亡率显著相关。一项纳入了334名脓毒症患者的前瞻性研究表明,血浆中组织金属蛋白酶抑制剂 1 (TIMP-1) 水平与休克、急性呼吸窘迫综合征 (ARDS)、急性肾损伤 (AKI) 和死亡有关,而基质金属蛋白酶 3 (MMP) 与休克和死亡有关。
这些和其他生物标志物可能有助于预测和诊断脓毒症,包括识别并发症和合并症。
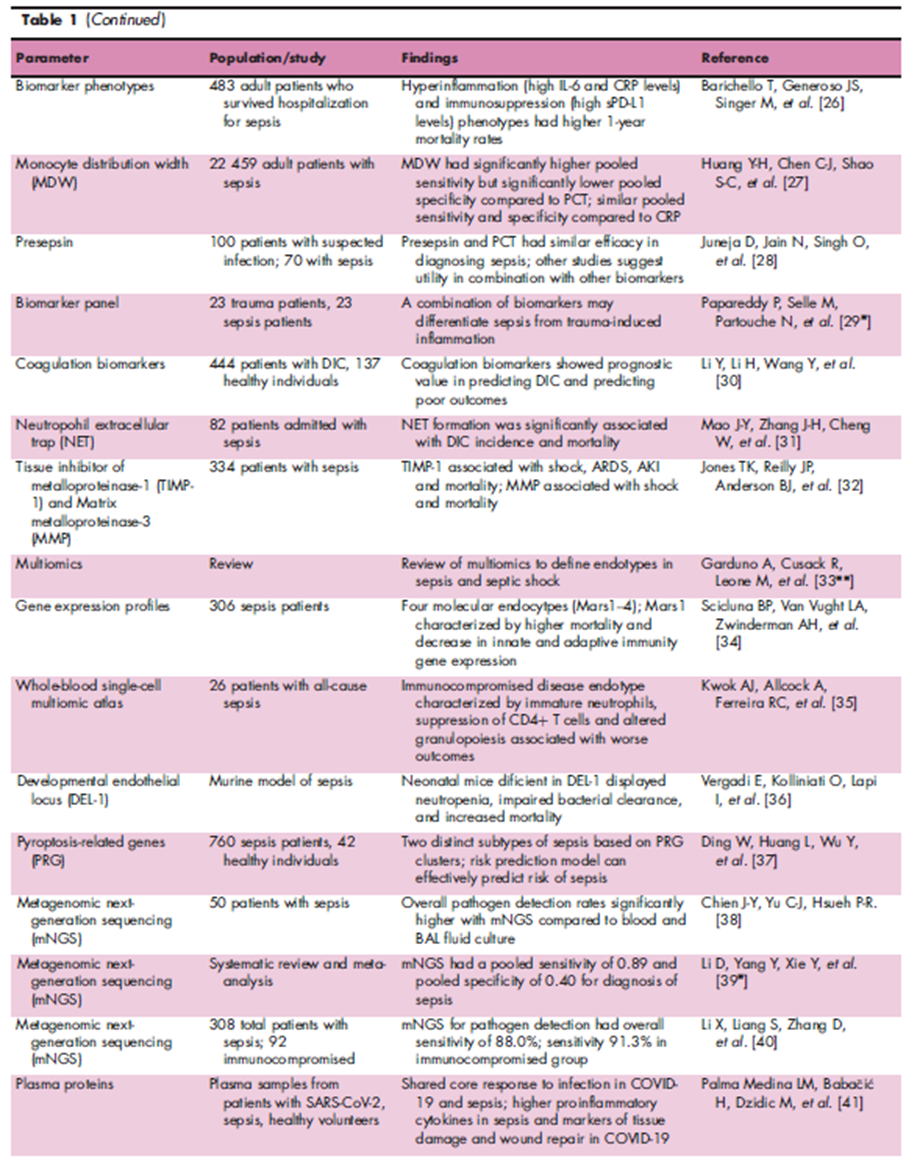
多组学
近期致力于了解脓毒症和脓毒症人群的许多文献涉及包括基因组学、转录组学、蛋白质组学和代谢组学,统称为“多组学”在内的各种生物信号的研究。尽管多组学在很大程度上仍是一个发展中的领域,但它代表了一种精准的分子工具,有助于促进对脓毒症病理生理机制的理解,并改善对脓毒症的识别、治疗和预后。
一项前瞻性观察队列研究评估了 306 例脓毒症患者的血液基因表达谱,发现了被称为称为 Mars1-4的四种分子内型。Mars1 内型的特点是死亡率明显高于所有其他内型,并且与固有和适应性免疫功能相对应的,包括 Toll 样受体 (TLR)、核因子 kb (NFkb1) 信号传导、抗原呈递和 T 细胞受体信号传导在内的基因表达减少相关。此外,作者报告说,每种内型都衍生了生物标志物,有助于未来的临床应用。
最近的一项基因组研究确定了脓毒症中的另一种免疫功能低下疾病内型,其特征是未成熟中性粒细胞数量增加、CD4+T 细胞受到抑制以及粒细胞生成改变 。此外,这种内型在多种感染病原和综合征中均有出现,并且与更糟糕的结果相关。
脓毒症小鼠模型也支持完整粒细胞生成的重要性;缺乏可溶性内源性蛋白发育内皮基因座 (DEL-1)(促进紧急粒细胞生成所必需的)的新生小鼠表现出中性粒细胞减少、菌血症清除受损和死亡率增加,而给予外源性 DEL-1可改善这些症状。基因组疗法进一步阐明了脓毒症的细胞死亡机制。
细胞焦亡是一种炎症形式的细胞死亡,参与病原体消除和免疫激活。一项评估脓毒症患者和健康志愿者中细胞焦亡相关基因 (PRG) 表达水平的研究使用风险预测模型有效预测了脓毒症的风险,并根据 PRG 簇识别了两种不同的脓毒症亚型。这些研究表明,重建脓毒症中的有益免疫反应可能具有治疗益处。
宏基因组二代测序 (mNGS) 是脓毒症基因组研究的前沿。该技术提供有关生物体浓度的定量或半定量数据,从而能够检测难处理的或意料之外的病原体并提供病因诊断。
一项前瞻性的研究从50名脓毒症患者的血液和支气管肺泡灌洗液 (BALF) 中提取的样本发现,与血液和 BALF 培养相比,mNGS 的检出率更高,许多细菌、真菌和病毒的检出率都有所增加。在一项关于mNGS 评估脓毒症病因的系统综述和荟萃分析中,Li 等人发现汇总敏感性和特异性分别为 0.89和0.40。对免疫功能低下患者进行检测的实用性尤为重要。一项纳入了308 名脓毒症患者的研究结果显示,与培养相比,mNGS 的敏感性更高,免疫功能低下组的敏感性明显更高。此外,mNGS 在 235 名 (76.3%) 患者中产生了积极或中性影响,包括检测到更多病原体和确保抗生素降级。因此,基因组研究还可以帮助识别病原体,以进行风险分层和目标导向的治疗。
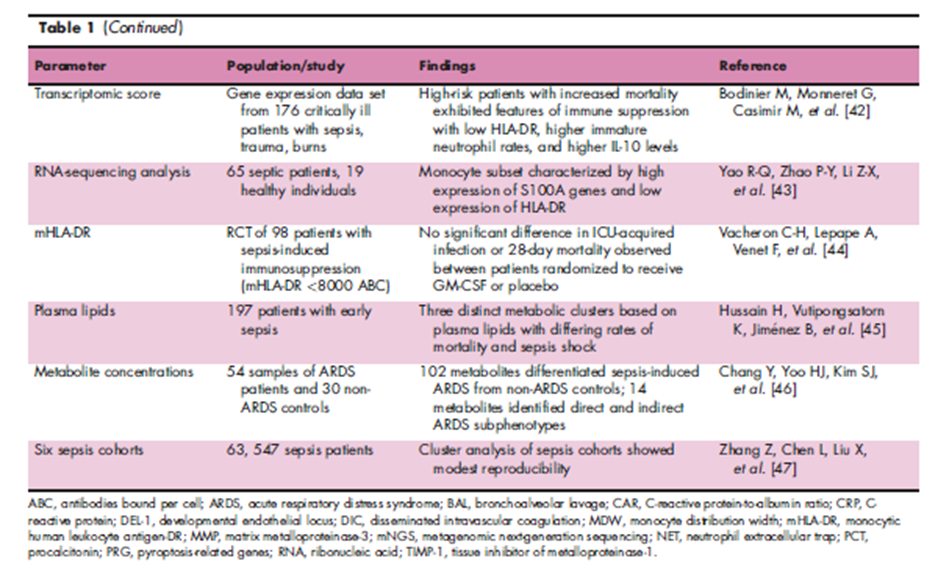
转录组学和蛋白质组学是另一个(研究着们)感兴趣的识别脓毒症亚群的领域。靶向血浆蛋白质组学的比较分析显示,脓毒症患者和 2019 年冠状病毒病 (COVID-19) 患者对感染有共同的核心反应,脓毒症的蛋白质特征以相对升高的促炎细胞因子为特征,而 COVID-19 的蛋白质特征以组织损伤和伤口修复的标志物为特征。基于脓毒症、创伤和烧伤危重患者 8 个基因表达的转录组评分确定了一个高危人群,该人群的特点是免疫抑制,包括低 HLA-DR 水平、高未成熟中性粒细胞率和更高的循环IL-10 值。与低危组相比,高危组 ICU 相关感染风险增加、ICU 住院时间更长、死亡率更高。其他转录组学研究进一步阐明了脓毒症中观察到的免疫抑制。对脓毒症患者循环免疫细胞谱的 RNA 测序分析显示,单核细胞亚群的特征是 S100A 基因高表达和 HLA-DR 低表达。小鼠脓毒症模型中的类似单核细胞亚型表现出 CD4+T 细胞功能抑制,并导致免疫抑制表型。尽管有这些研究,但最近一项纳入了 98 名脓毒症和免疫抑制(定义为 mHLA-DR 表达低)患者的RCT结果显示,接受和未接受 GM-CSF 的患者在 ICU 获得性感染或 28 天死亡率方面没有显著差异,这表明需要进行进一步研究。
代谢组学,即代谢谱的利用,可能在脓毒症中具有包括包括识别致病病因、感染的解剖位置以及可能预示脓毒症严重程度和预后的代谢扰动在内的多种应用。
血浆代谢谱聚类分析显示,血浆脂质有 3 个不同的簇(包括脂肪酸代谢物、溶血磷脂和鞘脂)与高死亡率和脓毒症休克发生率相关。一项纳入了 84 名 ARDS 患者的回顾性研究确定了 102 种代谢物,这些代谢物可将脓毒症引起的 ARDS 与非 ARDS 对照区分开来,14 种代谢物可确定直接和间接 ARDS 亚表型。因此,多组学代表了评估和分层脓毒症患者的创新而精确的方法。
结论
脓毒症仍然是全球的主要死亡原因之一。脓毒症患者群体的异质性在一定程度上阻碍了降低脓毒症死亡率的努力。尽管如此,最近的文献强调了我们在区分脓毒症患者群体能力方面的进步(总结在表 1 中)。
使用广泛应用的生命体征轨迹和微生物因素已确定了许多脓毒症表型。对生物标志物的研究阐明了现有分子之间的关联,并确定了可用于临床的新标志物。多组学代表了个体化和精准医疗的重大进步,并提供了有关宿主对脓毒症免疫反应的更多见解。尽管取得了这些进展,但仍有许多工作要做。确定分子标志物和临床参数之间的准确关系将进一步帮助医护人员对脓毒症患者进行临床治疗。生物标志物和多组学研究需要在高质量的前瞻性试验中进行严格验证,并且在实施过程中面临包括可用性、成本和周转时间在内的重大资源障碍。
在对这些研究进行解释时,我们还必须表现出怀疑和有所保留。最近对6个国际脓毒症队列(包括63547名脓毒症患者)的评估发现,这些研究的可重复性仅为中等水平,而试图对脓毒症人群进行聚类和分层的研究可能会受到数据噪声和缺乏生物学合理性的影响。另一个令人担忧的是,可能存在虚假相关性是另一个令人担忧的问题,而许多脓毒症表型研究中的参与者和变量数量庞大,这进一步放大了这种相关性。
总之,通过表型、亚表型和内型识别更同质的患者群体,可能有助于更好地了解脓毒症的病理生理学和治疗干预的目标,以实现每年改善数百万脓毒症患者生存率的最终目标。
关键信息
脓毒症临床结局缺乏进展是多因素的,可能与脓毒症人群的异质性有关。
表型是患有常见疾病的患者的一组临床特征,亚表型是具有共同表型的患者的一组特征,内型是患者亚群共有的独特疾病生物学机制。
最近的文献基于临床和分子对脓毒症的多种表型、亚表型和内型进行了分析描述
多组学阐明了脓毒症的生化和分子机制,为个性化和精准医疗奠定了基础。
脓毒症表型和内型的前瞻性试验可能确定治疗靶点