改良胸腰筋膜阻滞用于小儿选择性神经后根离断术术后镇痛效果研究
时间:2024-11-21 17:01:48 热度:37.1℃ 作者:网络
【论著】
本研究旨在探讨改良胸腰筋膜阻滞(M‑TLIP)在选择性脊神经根离断术(SDR)患儿术后的镇痛效果。
1 资料与方法
1.1 病例选择
选取2021年—2023年应急总医院收治的70例脑瘫患儿,性别不限,按随机数字表法分为切口浸润麻醉组(A组)和改良胸腰筋膜阻滞组(B组),每组35例。纳入标准:① 年龄3~12岁;② 体重指数(BMI)≤40 kg/m²;③ 美国麻醉医师协会(ASA)分级Ⅲ、Ⅳ级;④ 术前诊断为脑瘫伴肌痉挛。排除标准:① 穿刺部位感染;② 有局麻药和非甾体抗炎药过敏史;③ 除脑瘫外,存在其他神经系统疾病;④ 肝肾功能和凝血功能异常。排除标准③中,其他神经系统疾病包括但不限于癫痫、智力障碍、注意力缺陷/过动症、自闭症谱系障碍等,这些疾病的症状和脑瘫相似,但病因、治疗方法及预后不同,因此本研究专注于术前诊断为脑瘫伴肌痉挛的患儿。剔除标准:① 术后48 h内体温>38 ℃;② 陪护人员沟通困难,表达不清晰。70例患儿中,3例患儿因更改手术方案未入组,2例患儿因术后48 h内发热给予解热镇痛类药物降温剔除本研究,故最终共65例完成研究(A组32例、B组33例)。
疼痛评估:术后疼痛评估采用儿童疼痛行为评估量表(FLACC)评分。FLACC适用于各年龄段和认知功能受损的患者。
1.2 方 法
术前患儿禁固体食物8 h、禁清饮2 h,患儿均在病房开放外周静脉通路,入手术室后监测无创血压、脉搏血氧饱和度、三导联心电图和脑电双频指数。
麻醉诱导:依次静脉注射瑞芬太尼2 μg/kg、丙泊酚3 mg/kg、罗库溴铵0.6 mg/kg,2 min后行气管插管,采用压力控制模式行机械通气:压力10~12 mmHg、通气频率10~20次/min、吸呼比1∶2、氧流量2 L/min,术中维持呼气末二氧化碳分压在30~45 mmHg。
麻醉维持:持续泵注丙泊酚9~15 mg·kg−1·h−1、瑞芬太尼0.05~0.50 μg·kg−1·min−1,每间隔40 min追加罗库溴铵0.3 mg/kg,维持脑电双频指数在40~60,手术开始前5 min给予舒芬太尼0.3 μg/kg。A组手术结束后由手术医师对切口范围内皮下至肌肉各层使用0.375%罗哌卡因0.5 ml/kg进行浸润麻醉。B组在全麻完成后由同一位麻醉医师行M‑TLIP,使用Vivid‑i超声仪,高频线性探头长轴沿后正中位放置于椎骨上方,从骶骨自下而上定位L3椎体,旋转超声探头,将探头长轴垂直放置于目标腰椎水平,由内向外横向滑动以识别多裂肌、胸最长肌、腰髂肋肌,在脊柱两侧使用7号长针头由内侧向外侧与皮肤成15°进针,目标位置共注射0.375%罗哌卡因0.5 ml/kg。手术完成后停用全麻药物,待患儿清醒,呼吸功能恢复后拔除气管导管,连接电子自控静脉镇痛泵(舒芬太尼2 μg/kg,0.5 ml/h,按压总量1 ml/次,至少间隔15 min),观察15 min后送回病房。患儿年龄小,术后FLACC评分<4分为达到临床镇痛要求。
术前访视患儿时,麻醉医师向法定监护人详细讲解电子自控静脉镇痛泵使用方法及口服布洛芬混悬液剂量和间隔时间,直至熟练掌握为止。向法定监护人发放FLACC评分表格并详细解读术后FLACC评分用法,直至完全理解能够熟练参照表格评分,当静态FLACC评分>4分时,依据布洛芬混悬液说明书,按照患儿体重给予口服布洛芬混悬液镇痛,全程由委托人参照FLACC评分或者患儿主诉进行镇痛。
1.3 观察指标
两组患儿一般情况(性别比、年龄、体重),术中舒芬太尼及瑞芬太尼使用剂量,手术时间,术后1、6、12、24、36、48 h FLACC评分,术后镇痛泵按压次数,按压使用舒芬太尼总量,口服布洛芬混悬液次数及总量。
2 结果
2.1 一般情况比较
两组患儿性别比、年龄、体重比较,差异无统计学意义(均P>0.05)。
2.2 手术时间、术中舒芬太尼及瑞芬太尼使用剂量比较
两组患儿手术时间、术中舒芬太尼及瑞芬太尼使用剂量比较,差异无统计学意义(均P>0.05,表1)。
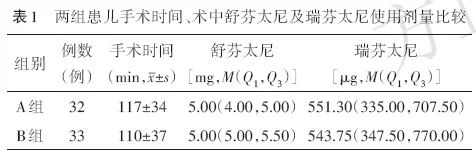
2.3 各时点FLACC评分比较
A组术后1、6、12、24、36、48 h FLACC评分均高于B组(均P<0.05),且B组疼痛最高评分均≤3分。见表2。
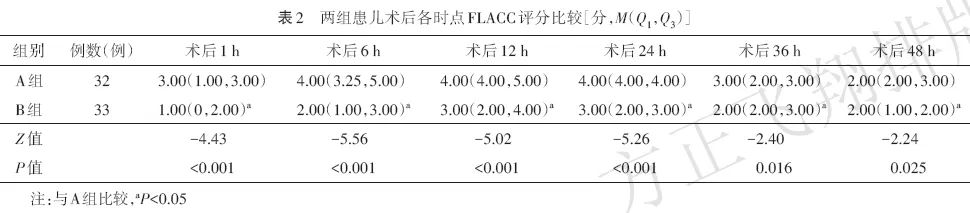
2.4 镇痛泵按压次数、按压使用舒芬太尼总量、口服布洛芬混悬液次数及总量比较
A组术后镇痛泵按压次数、按压使用舒芬太尼总量、口服布洛芬混悬液次数及总量均高于B组(均P<0.05,表3)。
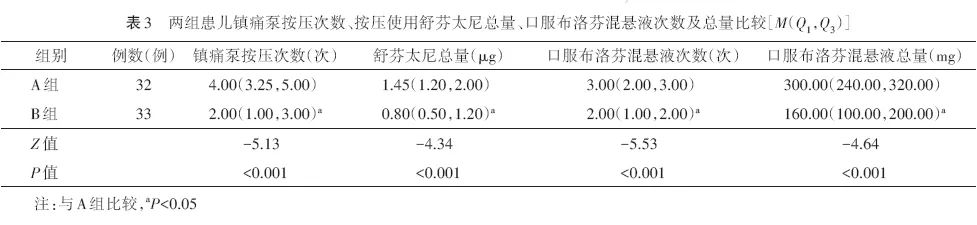
2.5 GEE模型分析不同时间和不同镇痛方式SDR患儿FLACC评分的影响
GEE模型分析表明,不同时间和不同镇痛方式对患儿FLACC评分的影响差异有统计学意义(均P<0.05)。因此也证明表3中B组患儿术后各时点FLACC评分低于A组,表明B组在减轻疼痛方面更为有效(β=−1.129),见表4。
3 讨论
本研究探讨麻醉诱导完成后手术开始前行M‑TLIP用于SDR术后镇痛效果,手术开始前实施阻滞,局部解剖未发生改变,可减少伤害性刺激传入导致的外周和中枢敏化。
本研究发现,两组患儿手术时间、术中舒芬太尼和瑞芬太尼使用剂量差异无统计学意义,理论上B组术中使用阿片类药物应少于A组,结果不及预期可能与患儿的个体差异、麻醉深度、样本量等因素有关。B组术中瑞芬太尼使用剂量中位数略低于A组,表明M‑TLIP对术中阿片类药物的用量虽有减少趋势,但不明确。考虑可能与手术时间、体重等因素相关,同于媛媛等研究结果相符。本研究显示,术后各时点FLACC评分A组普遍高于B组,差异有统计学意义;值得注意的是,B组FLACC评分始终保持在较低水平(≤3分),表明M‑TLIP可以提供更好的镇痛效果,尤其是在术后早期,这一结果与先前的研究相一致。
本研究采用GEE模型分析不同镇痛方式对SDR患儿FLACC评分的影响,发现不同镇痛方式对患儿疼痛评分的影响差异有统计学意义。B组患儿FLACC评分较A组低1.129分,B组采用的镇痛方法在减轻术后疼痛方面更为有效。此外,本研究FLACC评分随时间的延长而变化,且这种变化差异有统计学意义。虽然B组镇痛效果优于A组,但均需要额外按压镇痛泵和口服布洛芬混悬液,A组镇痛需求明显高于B组,说明患儿SDR后镇痛效果还需进一步提升,寻求更优的多模式镇痛方案。然而,本研究也发现,0.375%的罗哌卡因浓度通常是成年人神经阻滞的用药浓度,用于小儿是否存在潜在的风险尚未明确,因此会在未来的研究中进一步探索更适合小儿的罗哌卡因浓度,同时进一步明确不同剂量对镇痛效果的影响,以确定最佳给药剂量。本研究所使用的阻滞剂量为0.5 ml/kg,主要基于现有文献和临床经验,但这一剂量的选择需要更多研究来验证其安全性和有效性。
国际麻醉学与复苏杂志,2024,45(10):1049-1053 .
DOI:10.3760/cma.j.cn321761-20240513‑01132


