PCOS患者COC预处理后,促排内膜薄的原因分析!
时间:2023-08-10 11:32:10 热度:37.1℃ 作者:网络
多囊卵巢综合征(PCOS)患者的排卵障碍是造成其不孕的主要原因之一,往往需进行促排卵治疗达到助孕目的。伴有高雄激素及高黄体生成素(LH)血症的PCOS患者,在异常激素水平的影响下容易出现卵泡发育障碍,故临床医生在促排卵前,常使用复方口服避孕药(COC)对她们进行降雄预处理。既往研究发现,COC的使用可能会明显减低子宫内膜厚度。
为进一步了解COC预处理对PCOS患者促排卵过程中内膜厚度及临床结局的影响,本研究选取性激素异常的PCOS患者为研究对象,观察其经过COC预处理后再促排卵时薄型子宫内膜的发生情况及妊娠结局,并对相关因素进行探讨,以期寻找可能预防薄型子宫内膜发生、改善妊娠结局的处理方式。
选取2019年6月至2021年12月在芜湖市第二人民医院生殖医学科就诊的性激素水平异常的69例PCOS患者(共162个促排卵周期)为研究对象,进行COC预处理,待激素水平降至正常后给予促排卵治疗;并根据促排卵周期中卵泡直径>18 mm时或HCG注射日内膜厚度不同进行分组:薄型内膜组(内膜厚度<7 mm)29个周期和正常内膜组(内膜厚度>7 mm)133个周期。比较两组患者的一般资料、促排卵结局及妊娠结局。
结 果
一、患者一般资料
69例患者中,COC使用时长最短2个月,最长6个月;促排卵治疗最少1个周期,最多7个周期,累计促排卵162个周期。促排卵中HMG使用率为55.56%(90/162),排卵率为95.06%(154/162)。共有29个周期出现薄型内膜,发生率为17.90%(29/162)。
整体胚胎着床率为32.72%(53/162),临床妊娠率27.16%(44/162),妊娠丢失率8.02%(13/162),活产率24.69%(40/162)。
二、不同促排卵时机的薄型内膜发生情况
比较不同促排卵时机后薄型内膜发生率,结果显示,停用COC即开始促排卵的周期(COC撤药出血促排)以及停药后月经自然来潮时促排卵的周期(月经自然来潮促排)薄型内膜发生率较高,而COC后使用孕酮行经再促排卵(COC后孕酮再促排)或连续促排卵的至少第2周期(前一周期已黄体支持)薄型内膜的发生率较低(表1)。

(表1)
三、不同内膜厚度组间一般资料及促排卵情况比较
162个促排卵周期中,29个周期出现薄型内膜,133个周期为正常内膜。两组比较发现,薄型内膜组的AMH水平、停COC时长、HMG用量、HMG使用率及促排卵前一周期孕酮使用率均显著低于正常内膜组(P<0.05);两组间平均年龄、BMI及COC时长比较均无显著性差异(P>0.05)(表2)。
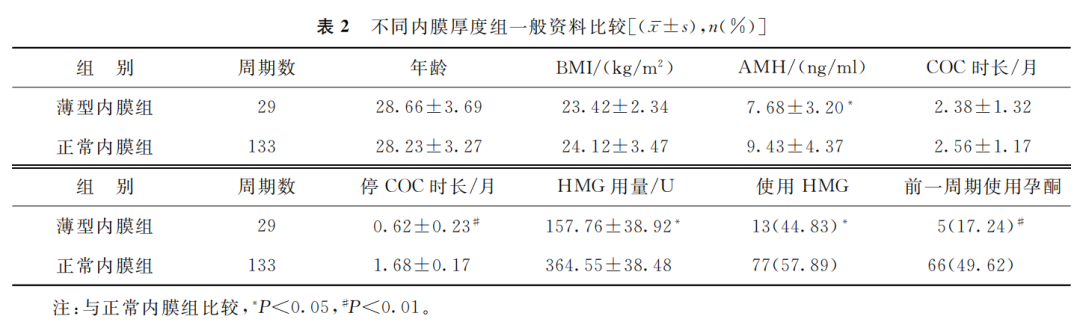
(表2)
四、不同内膜厚度组间COC使用前后性激素水平比较
薄型内膜和正常内膜两组患者间COC使用前后的FSH、LH及T水平比较均无显著性差异(P>0.05)(表3)。
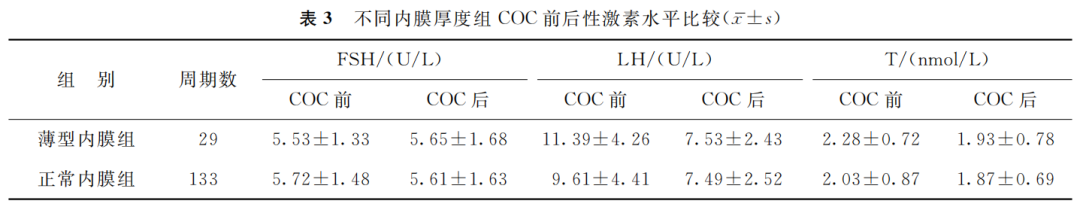
(表3)
五、多因素Logistic回归分析
将薄型内膜和正常内膜两组患者间差异显著的4个变量(AMH、停COC时长、HMG用量及促排卵前一周期孕酮使用率)纳入多因素Logistic回归分析,结果显示促排卵前一周期是否使用孕酮及促排卵周期中HMG用量是薄型内膜发生的显著影响因素(P<0.05),且前一周期孕酮使用及促排卵周期中HMG用量增加均为避免薄型内膜发生的保护因素(表4)。
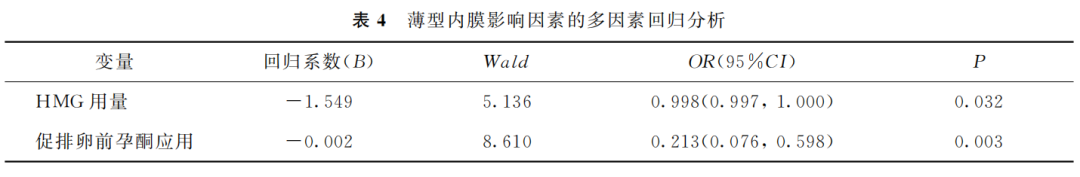
(表4)
六、不同内膜厚度组间妊娠结局比较
薄型内膜和正常内膜两组患者间胚胎着床率、临床妊娠率、妊娠丢失率及活产率比较均无显著性差异(P>0.05)(表5)。
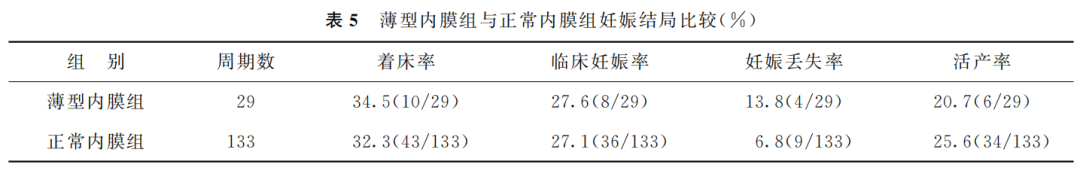
(表5)
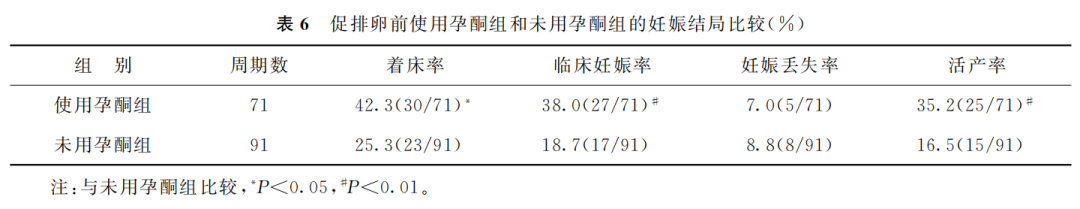
七、前一周期孕酮使用与否的妊娠结局比较
69例患者的162个周期中,有71个周期在促排卵前一周期使用了孕酮(使用孕酮组),91个周期促排卵前一周期未使用孕酮(未用孕酮组)。使用孕酮组的着床率、临床妊娠率及活产率均显著高于未用孕酮组(P<0.05),妊娠丢失率两组间无显著性差异(P>0.05)(表6)。
(表6)
讨 论
PCOS是一类伴有排卵障碍及代谢异常的综合征,严重影响女性身心健康及生育能力,很多PCOS患者伴有高雄激素及高LH血症,高LH又可以进一步增加雄激素的分泌,过多的雄激素在卵巢中能抑制卵泡发育,引起卵泡闭锁,不仅阻碍优势卵泡的形成和排卵,还可导致卵母细胞质量下降,因此,临床上对于有生育要求且不能恢复自发排卵的患者,经常在促排卵治疗前采用COC进行降雄处理。
薄型子宫内膜是在辅助生殖技术(ART)开展时,超声检查发现的一类影像学表现。2018年中华医学会生殖医学分会《辅助生殖技术中异常子宫内膜诊疗的中国专家共识》提出在ART中子宫内膜厚度<7 mm为薄型子宫内膜。因此,我们将排卵前监测的子宫内膜厚度,或HCG注射日的子宫内膜厚度7 mm设为是否薄型子宫内膜的界定值。
COC的使用是导致薄型子宫内膜的因素之一。既往研究报道,COC服药第18天内膜厚度可降为(4.1±1.6)mm。COC在降低雄激素同时可抑制内膜腺体增殖,使腺体分泌减少、腺体/间质比例偏低,间质水肿、蜕膜化,内膜血管减少并萎缩。
本研究结果显示,使用COC预处理的所有患者在之后的促排卵周期中,薄型内膜发生率为17.90%;薄型内膜组与正常内膜组比较,停COC时长显著缩短(P<0.01),提示使用COC后短期内进行促排卵,可能由于COC对内膜的抑制没有完全解除,增加了排卵前薄型内膜发生的几率。
另外,薄型内膜组的AMH水平亦显著低于正常内膜组(P<0.05),但目前尚未见报道阐述AMH与薄型内膜之间的关系,故仍需进一步的研究来求证。
由于内膜厚度与卵泡发育相对应,优势卵泡直径和雌激素水平与内膜厚度密切相关,本研究记录了优势卵泡直径,但因为扳机时卵泡直径基本都在18~20 mm,促排卵患者间基本无多大差异,故未将优势卵泡直径纳入统计;另外,由于部分薄型内膜患者给予了雌激素治疗,扳机时检测的血雌激素水平可能受到外源性药物影响而出现波动,故亦未纳入统计。
本研究中COC的使用周期主要根据患者激素水平的改善程度决定,个体差异导致达到疗效的时间不同,药物使用周期数就存在差异;根据每周期患者是否妊娠而决定是否进行下一周期促排卵,因此促排卵周期数存在差异;HMG用量根据患者体重、卵巢反应不同而存在区别;虽然每一个后半周期孕酮的用量是基本一致的,但累积周期可能不同。以上因素均存在不统一的情况。因此本研究进行了多因素分析,并将COC使用时长、停COC时长均纳入计算,以期减少混杂因素的干扰。
本研究结果显示,正常内膜组的HMG用量显著高于薄型内膜组,促排卵治疗前一周期孕酮使用率亦显著高于薄型内膜组(P均<0.05);且多因素Logistic分析也表明,这两个因素与薄型内膜的发生有着密切联系。HMG是外源性的直接刺激卵巢的促性腺激素,通过刺激卵泡的募集、生长和成熟诱导排卵。
有研究显示HMG能有效增加促排卵周期成熟卵泡的数量,HMG单用或联合来曲唑均有利于调节PCOS患者的血清性激素水平,且联合方案更有利于改善患者机体内分泌紊乱状况。
本研究结果表明,HMG的使用还可以减少薄型内膜的发生,有利于改善促排卵时的子宫内膜环境,值得推荐用于PCOS患者的促排卵方案。此外,女性体内的雌、孕激素会刺激子宫内膜上的雌、孕激素受体,如果上述激素减少,均可引起内膜增生不良。
排卵障碍的PCOS患者由于子宫内膜长期仅受雌激素作用而无孕激素拮抗,导致雌激素调控的富半胱氨酸蛋白61、雌激素受体在子宫内膜着床窗口期呈现高表达;COC的使用可能导致机体内分泌紊乱、孕激素不足,孕激素受体不能被有效激活接受激素刺激。
上述因素对内膜的影响均可造成子宫内膜容受性下降、受精率及受孕率降低。而本研究中,在促排卵前一周期给予孕激素治疗,可能改善体内孕激素缺乏的状况,促进内膜良性增生,在后续促排卵时明显减少薄型内膜的发生率。
薄型内膜是否影响育龄女性的妊娠与活产结局,目前的观点尚不统一。
国外有学者统计了PCOS患者促排卵后的排卵率可达50%以上,而妊娠率仅为23.9%,这可能与PCOS患者子宫内膜容受性不良有关;还有研究认为PCOS患者高排卵低妊娠的发生与子宫内膜容受性降低密切相关。
内膜厚度只是子宫内膜容受性的指标之一,虽然《辅助生殖技术中异常子宫内膜诊疗的中国专家共识》中提出了薄型内膜的定义及诊断标准,但不建议仅依据子宫内膜厚度来评估子宫内膜容受性、预测ART妊娠结局或取消胚胎移植周期。且薄型子宫内膜对妊娠结局影响的文献资料几乎均是关于ART助孕患者,少有门诊单纯促排卵治疗患者或自然妊娠女性相关的数据。既往有文献报道胚胎移植后成功妊娠的最薄内膜仅为3.7 mm,宫腔内人工授精后成功妊娠的最薄内膜为3.8 mm。
本研究中69例PCOS患者(162个周期)的整体临床妊娠率为27.16%,略高于前述国外学者的研究结果;薄型内膜组与正常内膜组的着床率、临床妊娠率、妊娠丢失率及活产率均无显著性差异(P>0.05),再次验证了薄型内膜并不是影响妊娠结局的最关键因素。且发生薄型内膜后可以采取一定措施改善内膜容受性,本研究中薄型内膜组与正常内膜组相当的妊娠率可能也与后续的药物治疗措施有关。
本研究还将促排卵前使用孕酮的周期与促排卵前未使用孕酮的周期进行比较,结果发现使用孕酮组的着床率、临床妊娠率及活产率均显著高于未用孕酮组(P<0.05)。
分析其原因,可能有以下两个方面:一是促排卵前一周期的孕激素治疗延长了停用COC到开始促排卵的时间;二是孕激素的作用可能改变了子宫内膜容受性,对后一周期的促排卵结局有积极的影响。
女性子宫内膜上皮细胞与内膜基质细胞共同营造适合胚胎着床的内膜环境,孕激素相关信号通路可能在其中发挥重要作用,而PCOS患者的持续性排卵障碍可能导致黄体发育受损,孕激素水平降低,继而影响良性子宫内膜容受性的建立。
有研究发现,孕激素可诱发子宫内膜IHH(Indian hedgehog)基因的表达;而IHH可以通过与其受体的相互作用,介导子宫内膜基质细胞的增殖。这种IHH促进的上皮-基质相互交流,可以改善子宫内膜容受性和着床条件,对调控孕激素及其受体水平在内膜细胞间的作用以及维持正常内膜容受性均有重要影响,对内膜基质细胞蜕膜化以及胚胎植入也十分重要。
因此,对促排卵的PCOS患者进行孕激素支持是有益的。在停用COC的下一周期或在患者促排卵间歇期,给予后半周期孕激素治疗以转化内膜、改善子宫内环境,对后续的促排卵成功也是有利的。但是否在促排卵前一周期给予孕酮对妊娠丢失率的影响并不明显,说明PCOS患者的妊娠丢失可能存在遗传因素的干扰以及其他内分泌因素的共同影响。
综上所述,COC的使用一定程度上增加了患者的薄型内膜发生率,但薄型内膜本身并非影响妊娠结局的决定性因素,且可以通过相关治疗进行改善,其对PCOS患者促排卵治疗后的妊娠结局未产生显著影响;COC的使用时长与薄型内膜的发生无明显关联,但停药时间延长可能更有利于内膜抑制的恢复从而改善内膜厚度及容受性。行COC预处理后促排卵的PCOS患者在促排卵前用孕激素转化内膜以及在促排卵周期联合应用HMG均可减少薄型内膜的发生,且已使用孕激素转化内膜的患者,在下一个周期的促排卵治疗中可能获得更好的妊娠结局。
文章来源:张岚,余红,李玉立,等.复方口服避孕药预处理后促排卵过程中PCOS患者发生薄型内膜的相关因素分析[J].生殖医学杂志,2023,32(4):542-548.


